川村所長の勉強会参加記録
2015.06.04
日常診療でよく見る不整脈の管理と治療 旗 義仁先生
2015年5月26日 横浜市健康福祉総合センター
演題「日常診療でよく見る不整脈の管理と治療 ~出血リスクを加味した抗血小板療法を含めて~」
演者:昭和大学横浜市北部病院 循環器センター長 旗 義仁 先生
内容及び補足「
不整脈は大別すると期外収縮、徐脈性不整脈と頻脈性不整脈に分かれる。
徐脈性不整脈
症状:疲れやすい、息切れ、むくみ、めまい、失神
種類:洞不全、房室ブロック
原因:発生学的低形成、心房筋の変性、手術侵襲、加齢
治療法:永久ペースメーカー埋め込み、洞不全の初期にプレタールが効くことがあり、ペースメーカーの埋め込みを数か月から数年間延長することが可能な場合がある。
頻脈性不整脈
症状:鼓動が速い、心臓が飛び出し、胸の圧迫感、胸が痛い、脈が飛ぶ感じ、息切れ、頭がボーとする、意識が遠くなる、失神
種類: 上室性(顔つきが良い) 発作性上室性頻拍、心房細動、心房粗動
心室性(顔つきが悪い) 心室性頻拍、心室性細動
治療目的:頻拍の停止、心拍コントロール、頻拍の予防
治療法:薬剤、電気的除細動、埋め込み型除細動器、カテーテルアブレーション、手術
薬剤治療の問題点:催不整脈作用、陰性変力作用(心機能低下や心不全がある場合使用困難)、伝導抑制効果(伝導障害のある場合に使用困難)
カテーテルアブレーションの適応:
基礎心疾患がない場合:洞結節リエントリ頻拍、心房細動、心房粗動、心房頻拍、発作性上室性頻拍、WPW症候群、心室期外収縮、心室頻拍
基礎心疾患がある場合:先天性心疾患術後、心房細動、心房粗動、心筋症、心筋梗塞後心室頻拍、急性心筋梗塞後の心室細動Strom(1日2回以上認めるもの)
http://www.j-circ.or.jp/guideline/pdf/JCS2012_okumura_h.pdf
http://www.j-circ.or.jp/guideline/pdf/JCS2010aizawa.h.pdf
期外収縮:
上室性:特発性で疾患を認めず、左心房の肺静脈と左心房接合部originが多い
心室性:二次性で心疾患を認め、右室流出路からのものが多い
期外収縮は、通常ホルター心電図で一日に100回未満が正常と考えられている。
特発性の場合、原因・誘因として、ストレス、脱水、アルコールがほとんどであり、生活改善が必要。動悸症状が強い場合には、βブロッカーを投与し、カテーテルアブレーション治療を考慮することになる。
二次性の場合、弁膜症、心筋症、陳旧性心筋梗塞、低左室機能が原因で、ホルター心電図で、心房細動、心房粗動、心室頻拍が見つかる。器質的心疾患の治療が第一であり、動悸などの症状が強い場合には、βブロッカーなど抗不整脈薬を使い、アブレーションを考慮する。
症例1:16歳女性。動悸あり来院。朝食を摂らない生活で、一日の飲水が500ml以下、慢性的な睡眠不足がある。ホルター心電図上104716拍のうち31195拍(30%)の心室性期外収縮、13の上室性期外収縮を認めた。生活指導を行い、朝食を食べ、飲水量を増やし、睡眠をとってもらい8か月後のホルター心電図では、92292拍のうち、心室性期外収縮はゼロ、上室性期外収縮が2と、脈拍も遅くなり、期外収縮もほとんど見られなくなった。
症例2:41歳女性。動悸、頭痛で来院。仕事のお昼休みでの食事をとらず、飲水も250ml以下で、夜は帰宅後に必ずビール500mlに焼酎3合を飲んでいた。126677拍中心室性不整脈34753拍(27%)、上室性期外は0拍だったのが、7ヶ月後には、111407拍中、心室性期外収縮は0拍、上室性期外は2拍に改善した。
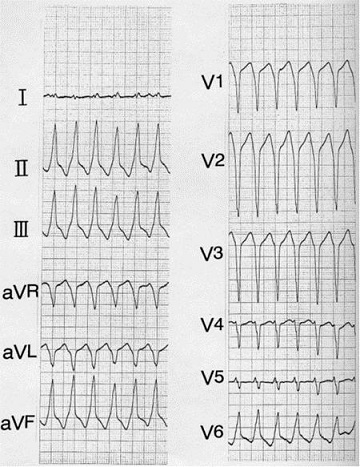
特発性心室性頻拍の多くは、自律神経が迷入している右室流出路が不整脈起源であることが多い。
波形としては、V5-6で左脚ブロック型をとり、上向きのWide QRS、ⅡⅢaVFで高いR波を呈する。
http://www.jhf.or.jp/publish/pro/hint/c3/hint017.html
めまいや失神の原因となりうる。特に男性によく見られ、朝の出勤中の運転で発作が起きやすく朝の自動車事故の10%が心室性頻拍によるものと考えられている。
Electro-anatomicak mapping法(CARTO system):
カテーテル電極による心内電位記録(電気的情報=Electro)と、磁気を利用して得られるカテーテル電極の位置(解剖学的情報=Anatomical)を同時にコンピュータ処理をして、心臓立体画像をコンピューターディスプレイにリアルタイムで描出することで、透視を利用しなくてもカテーテルアイコンを見ながらカテーテル操作ができ、放射線被ばくが軽減され、また、ディスプレイ上の像は、どの角度からも自由に見ることができるため、詳細な形態の把握も可能となる。
Actibation map:電気的興奮の伝播する様子をカラー表示するもので、赤→橙→黄→緑→青→藍→紫の順で校風の伝播を心臓立体画像上に表現する。
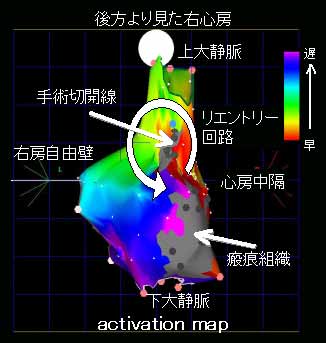
Animated propagation map:心筋興奮が伝播する様子をアニメーション表示するもので、複雑なリエントリ回路でも、視覚的にリエントリ回路の同定がわかりやすくなる。
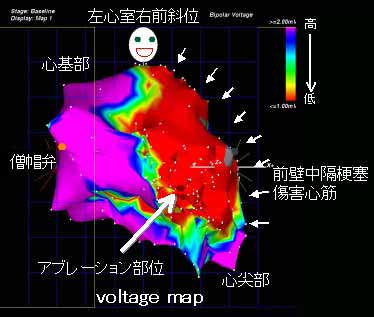
Voltage map:器質的心疾患を合併する症例では、障害心筋や術後の切開線・瘢痕組織が不整脈発生の重要な要因となっており、これらを心臓立体画像の上で表現することでアブレーション表的部位が理解しやすくなる。
http://www.byouin.metro.tokyo.jp/hiroo/relations/5_electro.html
発作性上室性頻拍は、概ね幅の狭い波形であり、WPWなどの早期興奮症候群や房室リエントリ性頻拍、房室結節リエントリ性頻拍がある。
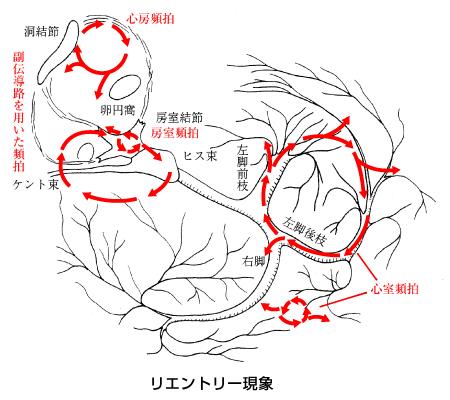
http://www.totsuzenshi.com/02-03.html
WPW症候群は集団検診などの調査で500~1000人に1人といわれている。PVCやPACが出た後に、Kent束を介した電気的興奮の旋回(リエントリ)が生じ房室回帰性頻拍となる。
誘因としては、不眠、ストレス、脱水、飲酒、弁膜症、心臓の容量・圧負荷がある。
治療としては、正常伝導路を抑えて心拍数をコントロールする方法もある。
Naチャンネル遮断薬であるサンリズム、タンボコール、シベノールや、Caチャンネル遮断薬であるワソランやATPが使用されることも多い。
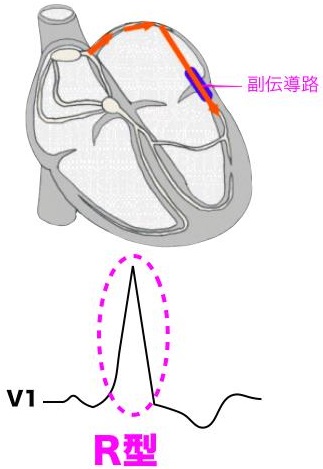
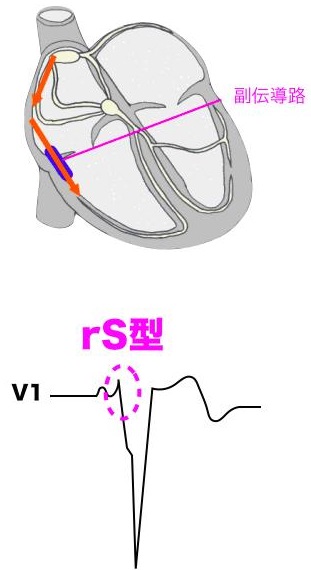
Kent側の部位によりタイプ分けされている。
A型:副伝導路は左室側にあり、V1誘導がR型でδ波も上向きである。
B型:Kent側は右室にあり、V1の波形はrS型である、δ波は下向きとなる。
C型:Kent側が心室中隔にあり、V1がQS型となる。
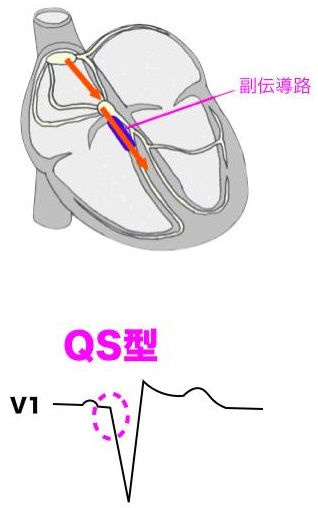
http://med-infom.com/?p=690
心房細動が生じると、Kent束を介した心房の早い興奮が心室にどんどん伝わるために著明な頻拍となり危険な状態となることがある。波形はVTのように見えることから、Psudo VTといわれることもある。このような場合には、正常伝導を抑える薬は禁忌である。
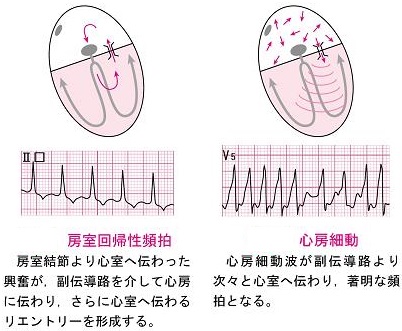
http://med.toaeiyo.co.jp/contents/ecg/pdf/ecg2-5.pdf
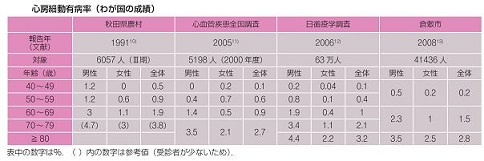
心房細動:もっとも一般的にみられる不整脈で、人口の1%前後と考えられている。男女ともに加齢とともに有病率は増加し、80歳代以降では10%を越える。各年代ともに男性の方が余生よりも多い。
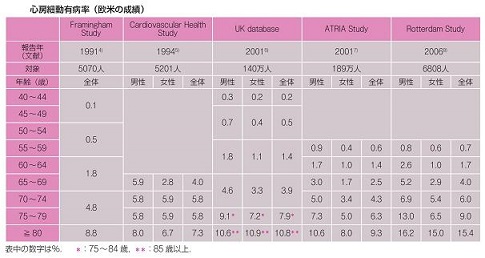
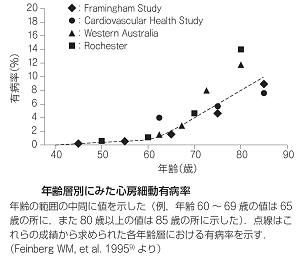
我が国においても、徐々に増加してきていて、2005年に行われた調査で71.6万人が心臓細動を、有し有病率は0.56%と推計された。2050年には100万人を超えると考えられ、推計総人口9518万人の1.09%を占めると予測されている。
http://www.j-circ.or.jp/guideline/pdf/JCS2013_inoue_h.pdf
フラミンガム研究で脳梗塞発症リスクは、心房細動があると年4%あるとされ、除細動後に梗塞リスクが高いとされている。
分類:
発作性心房細動:心房細動発症後7日以内に自然に洞調律に復するもの
持続性心房細動:7日以上持続するもの
長期持続性心房細動:1年以上持続するもの
に分けて分析することが多い。
1990年代に心房細動を認めた756例の背景因子を示すと、基礎疾患として、虚血性心疾患や、リウマチ性弁膜症などの心臓に疾患を持つ例が多く、それ以外の因子としては高血圧、糖尿病、気管支肺疾患が多いことがわかる。
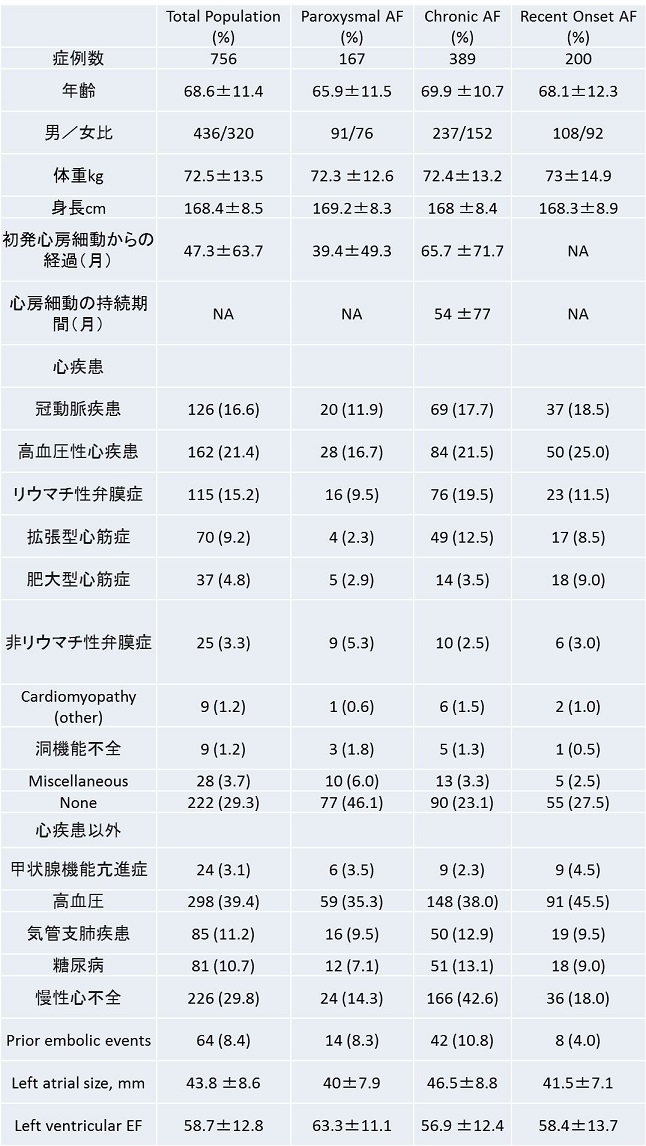
http://circ.ahajournals.org/content/99/23/3028.full
幾つかの研究をまとめたものを見てみると、高血圧、弁膜症が多いのがわかるが、孤立性のものも少なくないことがわかる。
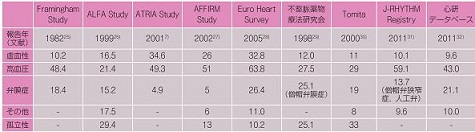
心房細動の危険因子を解析した結果を見てみると、対象者、人種による相違があるが、解析の仕方や、経年変化によって異なる結果が出てきている。
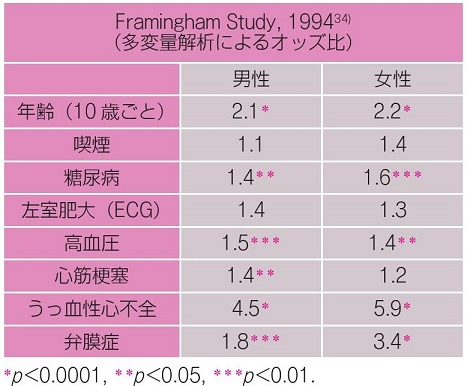
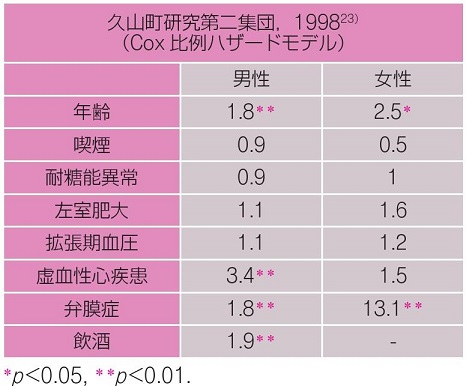
上図のような結果であるが、1994年のFramingham Studyで有意な危険因子とならなかった飲酒は、2004年に発表された報告において長期にわたる中程度の飲酒は危険因子とはならないが、1日エタノールで36g以上の飲酒は相対危険度1.34と危険因子であることが示された(Am J Cardiol 2004; 93: 710-713.)。
肥満についても、上述の表において記載がないように、危険因子との評価はされなかったが、その後のFramingham Studyの報告では、BMIが30以上の群では25未満の群に比べて、男性で1.52、女性で1.46の危険因子であることが示された(.JAMA 2004; 292: 2471-2477.)。日本の報告でも身長:相対危険度2.07、BMI:相対危険度1.78と危険因子出会うとする報告が増えている(Circ J 2010; 74: 66-70.)。
メカニズム:
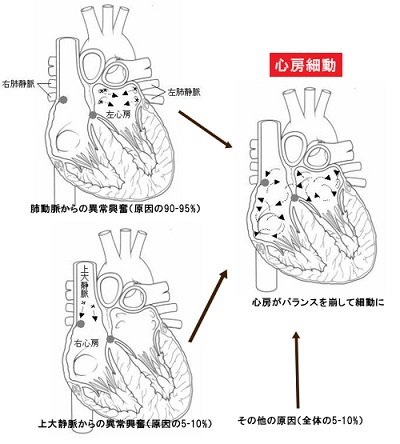
心房細動のトリガーとなる心房期外収縮の約90%が肺静脈内の心筋から発生し、肺静脈内の起源に対するアブレーションにより心房細動を根治できることをHaissaguerreらが1998年に報告した(N Engl J Med 1998; 339: 659-666)。
右上肺静脈接合部17、左上肺静脈接合部31、右下肺静脈接合部6、左下肺静脈接合部11
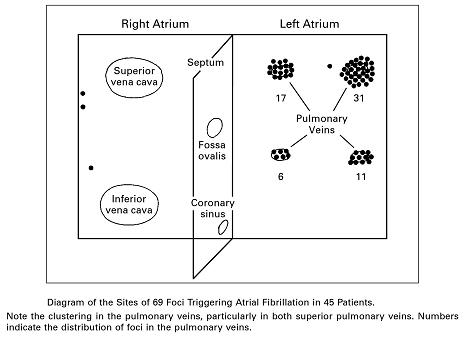
http://afib.londoncardiac.ca/fileBin/library/de081e4ae3613289f149ab25e5b5e2a6.pdf
当初は比較的若年者で基礎疾患なく、同じ部位からの反復する不規則で速い群発興奮によって生じる非持続性心房細動(巣状心房細動)が、アブレーションの適応とされていた。発作性心房細動のトリガーも、そのほとんどが肺静脈内心筋あるいは肺静脈開口部から発生することが明らかとなり、アブレーションの適応が拡大された。
肺静脈開口部心筋は肺静脈洞から発生するため自動能を有している。しかも、心筋線維がまばらで、隣接線維からの電気緊張電位を受けにくいので、静止電位が浅く電気的に不安定である。また、心筋に比べ壁が薄いため、内圧変化により伸展されやすく、伸展誘発イオンチャンネルが活性化され脱分極しやすい。さらに、イオンチャンネル分布上の特異性、錯綜配列など組織構築上の特異性などから心筋部大血管に残存する心筋線維は、自動能を生じやすく、異所性興奮の発生源となる。
また、この部分の活動電位は低振幅で立ち上がりが遅く、僅かに緩徐拡張期脱分極を示し、伝導速度が遅く、そのため、異所性自動能や伝導ブロックをきたし、期外収縮やリエントリの発生の場になりやすい。
心房細動例では、肺静脈の方が左房より不応期が短く。肺静脈内に緩徐伝導や伝導遅延が認められ、心房細動の誘発率も肺静脈内の方が左房より高い。
肺静脈個別隔離、同側肺静脈拡大隔離により、初回の発作性心房細動再発抑制率は、50-80%、2回目で80-90%と報告されている(Circulation 2005; 111: 1100-1105.)。
長期成績については、発作性心房細動における肺静脈隔離術による約5年後の洞調律維持率は、初回で47%、複数回で80%、臨床的改善率は93%(Circulation 2010; 122: 2368-2377.)、あらゆるタイプの心房細動では、初回29%、複数回で63%と報告されている(J Am Coll Cardiol 2011; 57: 160-166)。
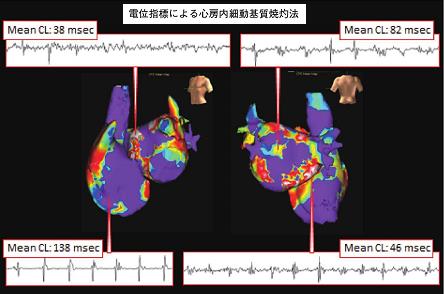
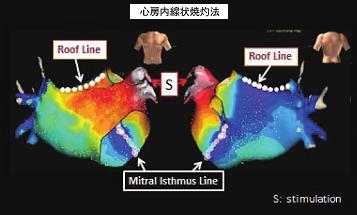
持続性心房細動の約半数例では肺静脈隔離術単独では不十分である。というのは肺静脈のみならず心房自由壁のランダムリエントリ回路が心房細動の持続に関与している例があるからである。その際には、線状焼却やComplex Fractionated Atrial Electrograms(CFAE)の追加により、約70%以上の洞調律維持が期待できる。
http://www.j-circ.or.jp/guideline/pdf/JCS2012_okumura_h.pdf
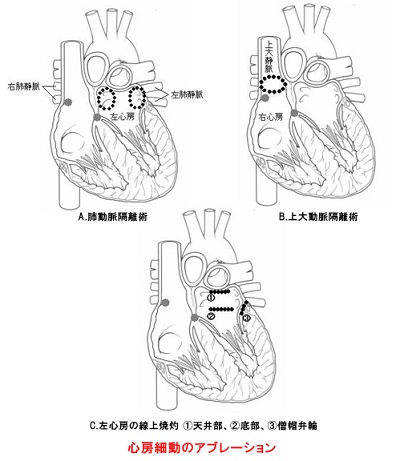
http://kyoto-u-cardio.jp/shinryo/chiryo/00604/
アブレーションの適応:
① 多剤抵抗性の心房細動
② 抗不整脈薬が内服継続できない症例
③ 心房細動の症状が強い症例
アブレーションの成功因子
① 罹病期間が短い
② 比較的若年
③ 器質的心疾患がない
不整脈の引き金
① 不眠
② ストレス
③ アルコール
④ 脱水
心房細動の治療
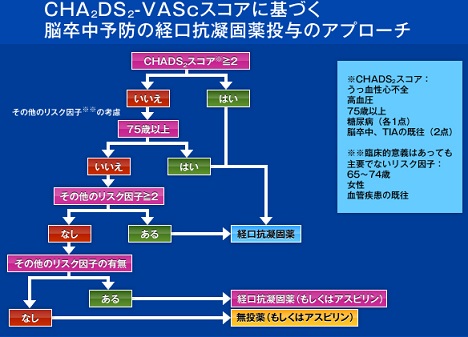
心房細動から起こる脳梗塞のリスク評価でCHADS2スコアが開発され、その評点に元図いて治療法が選択されていた。
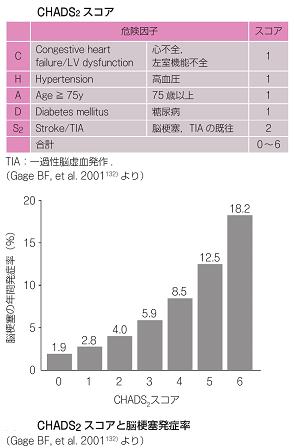
18867例の心房細動患者を対象とした頭蓋内出血リスクとワルファリンの効果を人種差で比較した試験で、治療目標PT-INRを2.0~3.0にコントロールしたところ、頭蓋内出血発現率が、白人で0.34%/年、ヒスパニックで0.73%/年であったのに対し、アジア人では1.75%/人と多かった(J Am Coll Cardiol 2007; 50: 309-315)。そのため、日本人では、PT-INRが低めに設定されることが多く(70歳以上1.6~2.6)、また薬剤調節も困難であるため、新規抗凝固薬(NOAC)として直接トロンビン阻害薬や第Ⅹa因子阻害薬が開発された。
CHADS2スコア0点でも年間脳梗塞発症率が1.9%あり、低リスク患者の抗凝固療法の適応を明確にするため、CHA2DS2-VAScスコアが提唱された。
CHADS2スコアの評価項目に、年齢(65~74歳)、血管疾患(心筋梗塞、末梢動脈疾患、大動脈プラーク)の既往、性別(女性)の3項目がくわえられた。
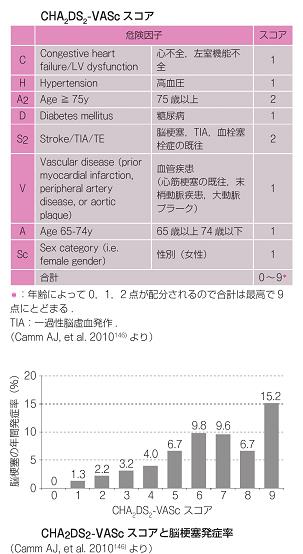
2点以上の場合には抗凝固療法が推奨され、1点の場合には抗凝固療法が望ましいが、アスピリン(75~325㎎/日)も可とされた。
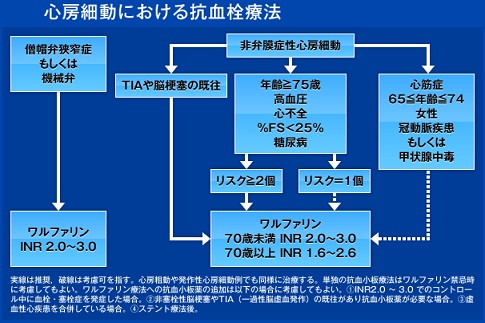
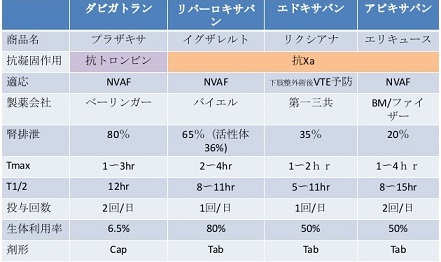
NOACの使用に関しては、ワルファリンよりも薬剤間の相互作用が少ないこと、重篤な出血の副作用が少ないことが特徴である。薬剤間の相違点としては、血中半減期に大きく影響される1日の投与回数と排泄経路の相違から薬剤を選択することになる。
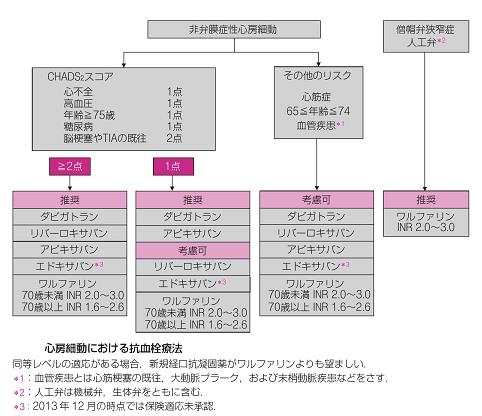
2013年改訂のガイドラインでは下記表のように薬剤選択が推奨されている。
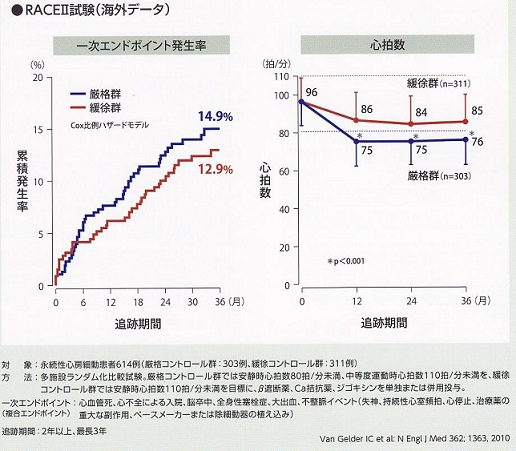
高頻度の心拍数の心房細動が持続し心不全になるのを予防するためのレートコントロールを以前は60~80/分が目標とされていたが、RACEⅡ試験で安静時心拍数110/分以下の緩徐群と80/分の厳格群に分けたところ、心血管死、心不全による入院、脳卒中などにおいて有意さが出なかったことから、症状がなければ、緩徐レートコントロール、症状があれば厳格レートコントロールが目標と変わった。
心拍数調節する薬剤としては、副伝導路・心不全徴候の有無で下図のように分けられる。
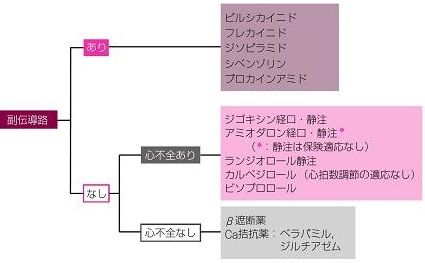
心房細動の抗不整脈治療の原則は、
① 抗不整脈治療は症状を軽減する目的で行う
② 抗不整脈で洞調律を維持する効果はそれほど大きくない
③ 抗不整脈治療は心房細動の再発をなくすものではなく、減らすことで臨床的には成功と考える
④ 一つの抗不整脈薬に効果がない場合、他の抗不整脈薬が効果をしめす場合があるかもしれない
⑤ 抗不整脈薬による新たな不整脈の出現、心外副作用がしばしば生じる
⑥ 抗不整脈薬の選択効果よりもまず安全性を重視すべき
である点がESC心房細動管理ガイドライン2010に記載された。
心房細動の再発予防の薬剤としては基礎的心疾患の有無で分けられる。
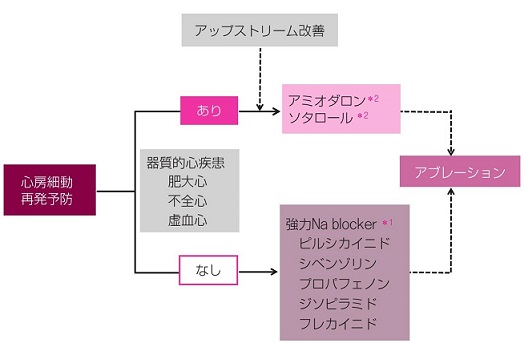
アップストリーム治療:心房細動の発症や再発予防のために、心房の器質や特異的な標準物質を修飾する非抗不整脈薬物治療法。
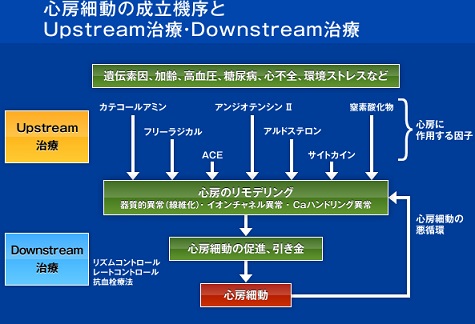
ACE阻害薬、ARB、スタチン、ω-3不飽和脂肪酸、糖質ステロイドなどがあり、心房における線維化、肥大、炎症、酸化ストレスといった心房のイオンチャネルやGap junction、カルシウムハンドリングの直接的・間接的効果も含まれているが、一次予防に関しては、基質的心疾患患者における新規発症抑制効果を2次エンドポイントとした試験でACE阻害薬、ARB、心臓手術後の心房細動抑制効果を検討したレトロスペクティブなスタディーでスタチンが有効であったとする報告があるが、二次予防に関する結果は出ていない。
http://medical.nikkeibp.co.jp/all/special/focus-af_anticoag/special/no2/
心房粗動:
心房粗動は心房が200~400/分で興奮する不整脈でそのうちのいくつかが心室に伝播され生じる不整脈で通常型と非通常型に分けられる。
通常型の場合は右心房の三尖弁輪を回路とする頻脈発作で、三尖弁輪に線状焼却を行ってアブレーションを行う。
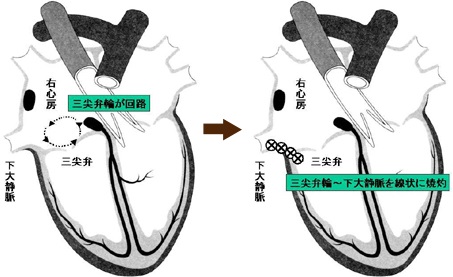
非通常型の心房粗動は、三尖弁輪以外の部位を不整脈回路とするもので、ほとんどの場合過去に外科的な心臓手術を受けている。手術の時に生じた傷痕、縫い口を回路として頻脈発作が起きている。どの部位で不整脈が起きているかを特定し焼却することになる。
心房粗動のアブレーションの成功率は95%程度であるが、否定形型の場合には再発が20%程度見られ、再度アブレーションを行うことになる。
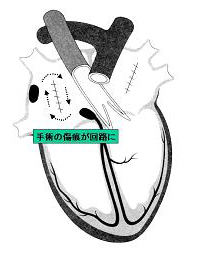
http://kyoto-u-cardio.jp/shinryo/chiryo/00604/
参考
心房細動治療(薬物)ガイドライン(2013年改訂版)
カテーテルアブレーションの適応と手技に関するガイドライン