川村所長の勉強会参加記録
2019.12.11
不整脈の日常診療 福本耕太郎 先生
2019年12月3日
演題「不整脈の日常診療」
演者: 横浜市立市民病院循環器内科部長 不整脈センター長 福本耕太郎 先生
場所: TKPガーデンシティ横浜
内容及び補足「
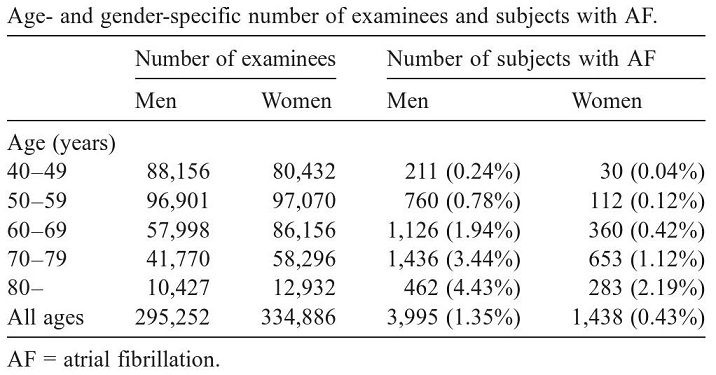
心房細動の頻度は、男女とも高齢になるに従い、年代を経るに従い増加しており、もはやCommon Diseaseの一つとなっている。
https://www.internationaljournalofcardiology.com/article/S0167-5273(08)00825-5/pdf
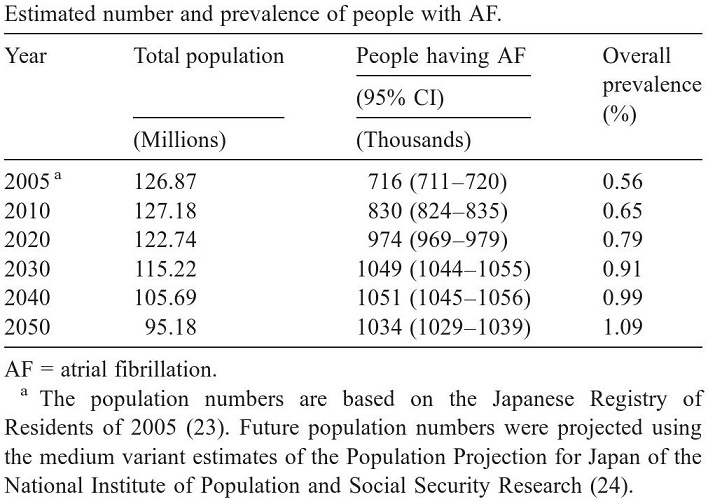
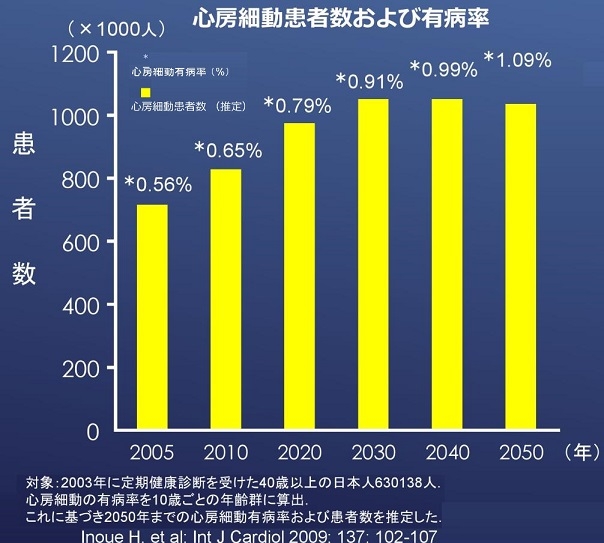
心房細動患者は、人口の高齢化により、現在薬80万認定であるが、2030年には100万人を超えると予測されている。
心房細動の分類
1. 初発Af :心電図上はじめてAfが確認されたもので、Afの持続時間や心の初発であるかどうかは問わない。診断後の経過から次の発作性・持続性・長期持続性に分類される。
2. 発作性Af:発生後7日以内に洞調律に復するもの。多くは48時間以内に自然停止するが、7日まで継続することもある。発生後7日以内に除細動された場合も発作性Afに分類する。
3. 持続性Af:発生後7日を超えてAfが持続するもの。7日以降に薬物または直流除細動によって除細動された場合も含む。
4. 長期持続性Af:1年を超えて持続するAf
5. 永続性Af:Afであることが患者及び医師によって受容されている場合。洞調律への復帰および維持を考慮する場合には「永続性」とは分類せず、「持続性」あるいは「長期持続性」に分類する。
Afの自然歴:Afは進行性の疾患であり、発作性から始まって、持続性及び長期持続性へと進行する現象がほとんどの症例で認められる。その信仰は比較的緩やかで、発作性から持続性への進行が3年間で22%とする報告がある一方、発作性から持続性への進行が1年間で15%と急速に進行するという報告もある。進行を早める因子として、年齢、高血圧、脳卒中の既往、閉塞性肺疾患、心不全などが挙げられている。
心房内の電気が伝わる変化を体表で記録するとP波になるが、心房内では洞房結節から房室結節に向かって電気が伝わる。心房細動時には、電気の流れが完全に乱れており、同じ波形がみられないf波が記録される。
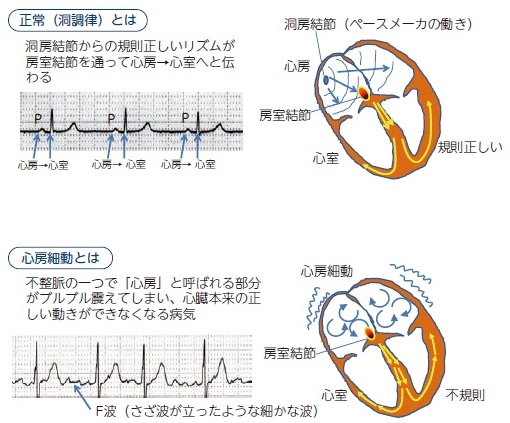
http://www.ncvc.go.jp/cvdinfo/pamphlet/heart/pamph99.html
参:電気の動きを動画で見たい人は下記のサイト閲覧を
https://en.wikipedia.org/wiki/Atrial_fibrillation
このため、血液の流れが乱れ、心不全が誘発されたり、左心耳などにおいて血栓が形成されやすくなる。血栓が心臓からはがれて飛ぶと、脳塞栓症や四肢の塞栓症が発症することになる。
アブレーションを施行したAf患者4212例とアブレーションを施行していないAf患者16848例とAfの既往が無い患者16848例の三群を、3年以上にわたって追跡調査してみると、アブレーションを行った群では、Afの既往が無い群と同程度までに生存率や脳血管イベント回避率が改善していた。
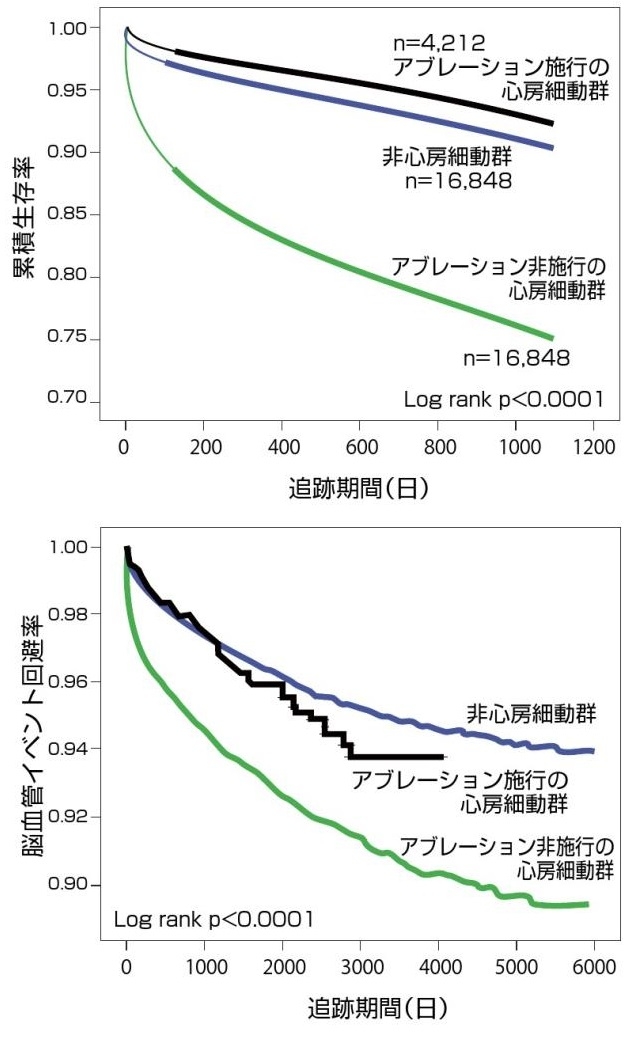
J Cardiovasc Electrophysiol 2011 22 839-845
発作性心房細動と持続性心房細動では予後が変わらない。
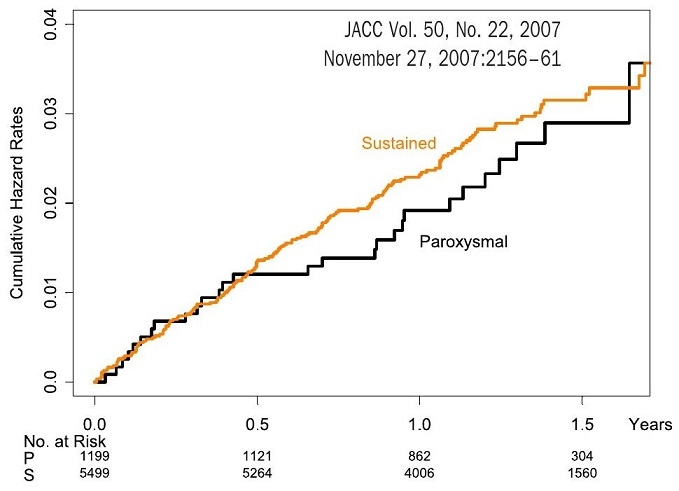
https://core.ac.uk/download/pdf/82583688.pdf
Afにおける脳梗塞発症の予測スコアにCHADS2スコアがある。
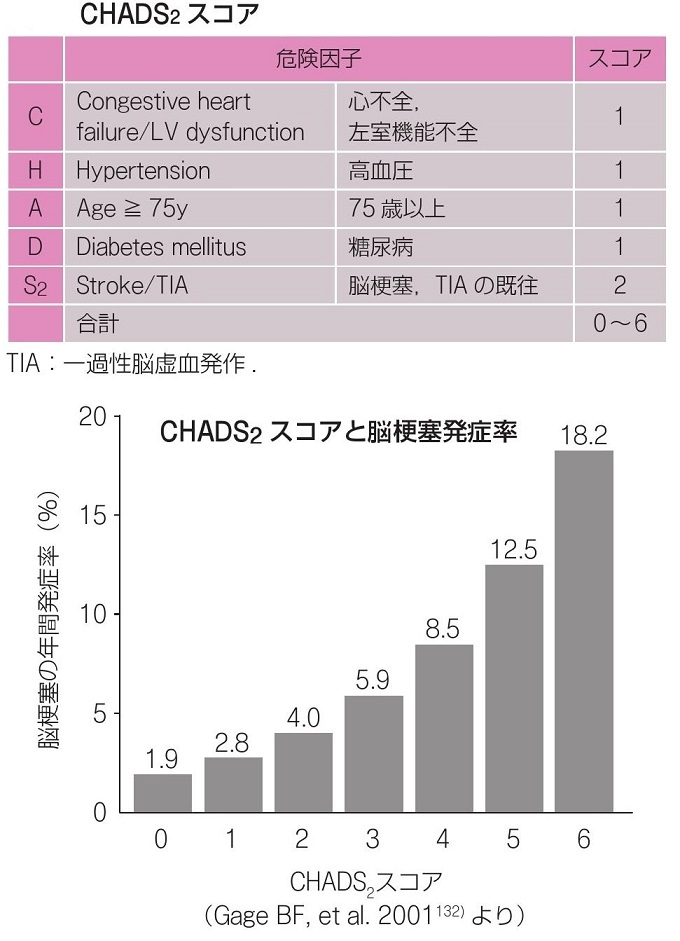
JAMA 2001; 285: 2864-2870
欧州の心臓病学会は、CHADS2スコアよりも細分化した脳卒中発症リスク計算のスコアであるCHA2DS2-VAScスコアを用いている。
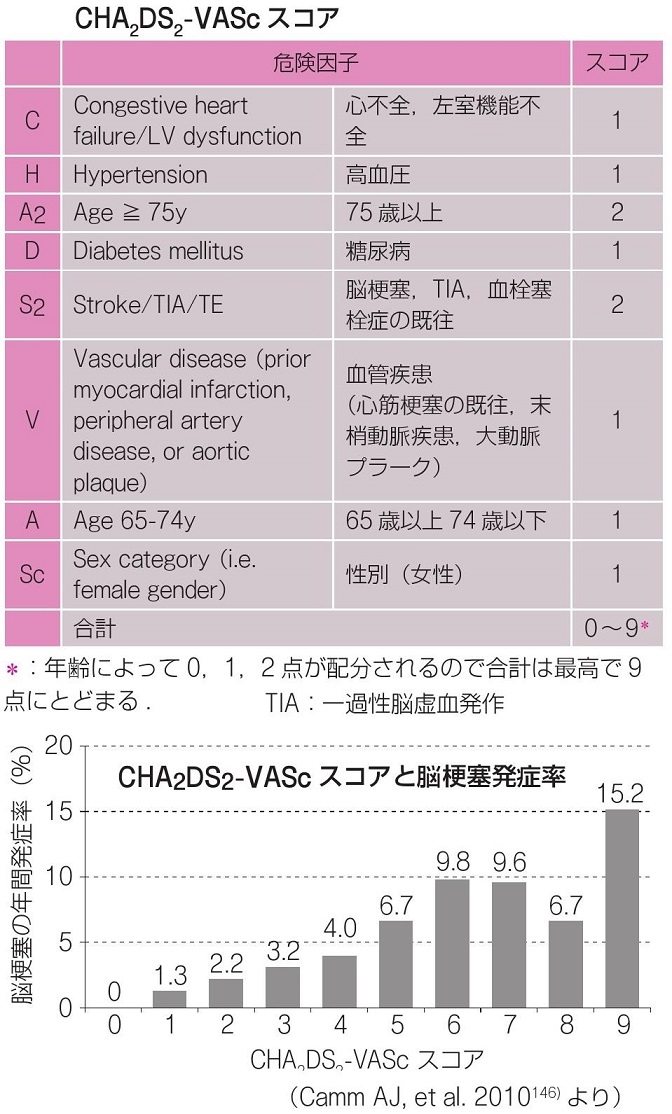
Stroke 2010; 41: 2731-2738.
心房細動アブレーションにおける合併症としては以下のものがある。
1. 血腫・動静脈瘻・仮性瘤
2. 血栓塞栓症
3. 心筋穿刺・心タンポナーデ
4. 房室ブロック
5. 左房食道瘻
第一世代のステントを使っていた時には、再梗塞の危険が少なからずあり梗塞の出現頻度の評価が重要であったが、最近の薬剤溶出ステントでは最高速の危険が非常に少なくなっており、梗塞の出現頻度よりも抗凝固療法を行っている際の出血のリスクの評価が重要な問題となってきた。
抗凝固療法を実施する際の出血リスクを評価スコアとしてHAS-BLED bleeding risk scoreがある。3点を超えると出血のリスクが増大していることがわかる。

Chest 2010; 138: 1093-1100
参:
European Heart Journal, Volume 31, Issue 19, October 2010, Pages 2369-2429
心房細動の治療
1. 抗凝固薬はどうするか
2. 頻脈が持続していれば、脈拍の調節
3. 症状などを勘案して抗不整脈薬投与を検討する
抗凝固療法
DOAC(NOAC)の方がワルファリンよりも良いと考えられる。
CHADS2スコアで2点以上なら、DOAC投与を考慮。
脳梗塞、一過性脳虚血発作の既往歴のある症例は原則投与。左房径拡大例や心不全症例も積極的に投与する。
2013年改訂版の心房細動治療のガイドラインにおいては下記のように記載されている。


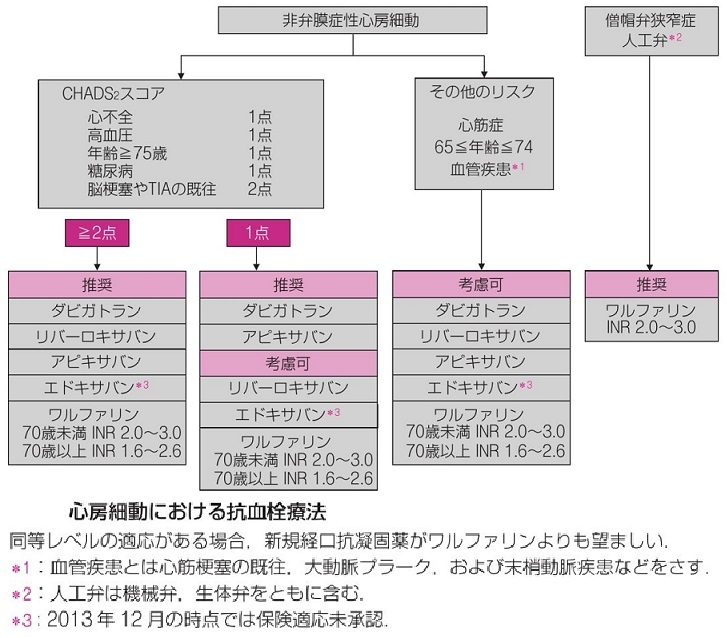
心房細動治療(薬物)ガイドライン(2013年改訂版)
出血の副作用に関しても、投与量にもよるがリバロキサバン以外は有意に低下している結果となっている。
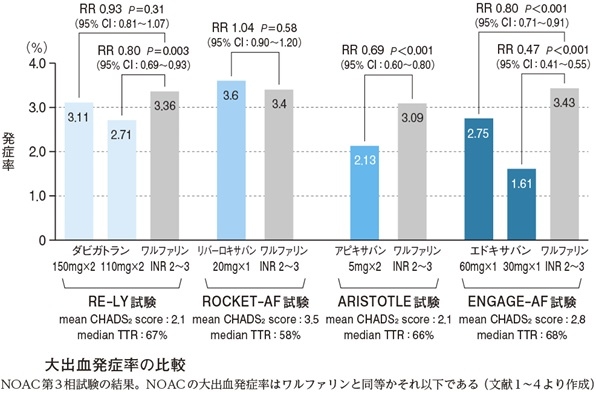
カテーテルアブレーションの新ガイドラインが2019年3月に日本循環器学会において発表された。
以前のガイドラインにあった「薬剤抵抗性症候性心房細動」の対象者は「症状を有する心房細動患者であれば、薬を試さずに、いきなりアブレーションを実施しても構わない」ことになった。
クラス1:
高度の左房拡大や左室機能低下を認めず、薬物治療抵抗性の症候性発作性心房細動
クラス2a:
症候性再発性発作性心房細動 に対する第一選択治療としての カテーテルアブレーション
心不全(左室機能低下)の有無にかかわらず,同じ適 応レベルを適用する
徐脈頻脈症候群をともなう発作性心房細動
症候性持続性心房細動
クラス2b:
症候性長期持続性心房細動
無症候性発作性心房細動で再発性のもの
無症候性持続性心房細動
クラス3:
左房内血栓が疑われる場合
抗凝固療法が禁忌の場合
基本的な考えとして、1 75歳以下、2 pAf(発作性心房細動)、3 持続性は3年以下、4 左房径50㎜以下(5年以上でも一回で洞調律に戻り持続している症例もいる)、心不全症例では、洞調律に戻すことにより予後外改善する。
心房細動の開始機序:Afのトリガーとなる期外収縮の94%は肺静脈起源であり、期外収縮を標的としたアブレーションにより64%Afが消失した報告があり、その後の研究で、肺静脈以外にも、上大静脈、冠静脈洞、マーシャル静脈(靭帯)、下大静脈など主として静脈系血管からAfのトリガーとなる期外収縮が発生することが明らかになっている。これらの血管には、心房筋が数mm~数cmにわたって伸展(myocardial sleeve)しており、その中には洞結節細胞やプルキンエ線維に類似した細胞が存在することや、異常自動能あるいは激発活動が発生することによって異所性興奮が起こりやすくなっていると考えられている。
高周波アブレーション:
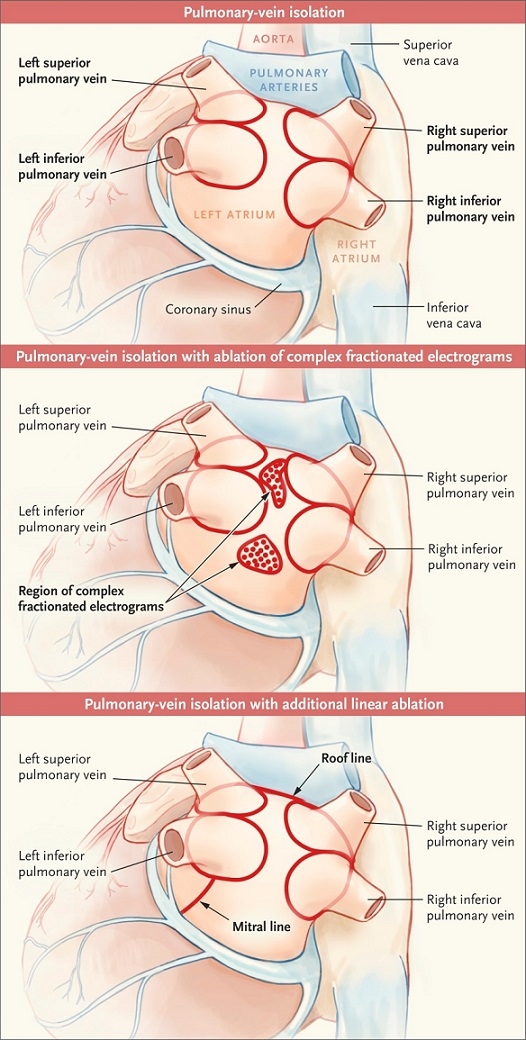
Afの多くが肺静脈を起源として発症する。肺静脈―左房接合部や肺静脈内のリエントリーがAfの持続に重要な役割を果たしていることから、アブレーションでは、肺静脈隔離術が基本となる。あらゆるタイプのAfにおいてまず肺静脈隔離術が行われ、上大静脈は非肺静脈起源が認められれば、それらのトリガーに対するアブレーションが追加される。
肺静脈隔離術の発作性Afに対する非再発率は62~84%に達する。
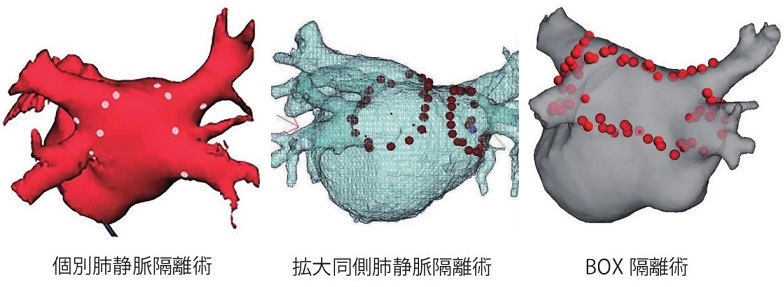
肺静脈隔離術は、肺静脈-左房間の伝導ブロックを目的とするが、4本の肺静脈を個別に一本ずつ電気生理学的に伝導部位を分節して隔離する術式は、同側上下肺静脈前庭部を拡大して解剖学的に隔離する術式が行われている。さらに、肺静脈のみならず左房後壁も一括して隔離するBox 隔離術もやられるようになってきた。
持続性Af患者589例を、肺静脈隔離術のみでアブレーションを行う群67例、肺静脈隔離に加えて連続性分裂電位アブレーションを行う群263例、肺静脈隔離術に加えて左房店外部から僧房弁狭窄部にかけての線状アブレーションを行う群259例に割り付け18ヶ月追跡し、1回のアブレーション後に30秒を超える持続性Afの再発が認められないかどうかを評価した。
処置時間は、肺静脈隔離術単独群がほかの二群よりも優位に短かった。Afの再発を認めなかった患者は、それぞれの群で59%、49%、46%と有意さを認めなかった。
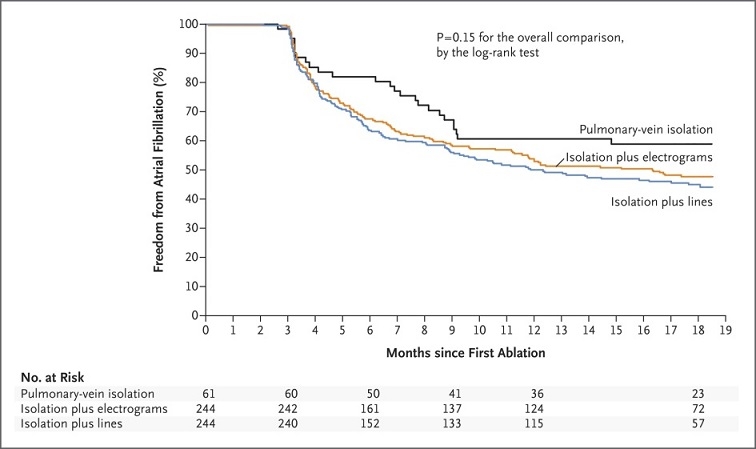
NEJM 2015 372 1812-22
2014年7月よりクライオ(冷凍)アブレーションシステムが導入された。加圧液体亜酸化窒素をコンソール内タンクからカテーテル内腔チューブを介してクライオバルーン先端部に送達し、180秒間の冷凍時間が推奨されている。その気化熱によりバルーンが超低温化されることで、バルーンが接触している心筋組織に冷凍傷害をもたらし、心筋壊死に陥らせるという方法である。バルーン直径は23㎜と28㎜があり、肺静脈サイズに応じて選択する。バルーンによる肺静脈閉塞状況が良いほど、最低到達温度が低く、また肺静脈隔離成功率および隔離効果の長期成績が向上する。我が国で行われた市販後調査では、肺静脈隔離術の急性期成功率は99%以上、三か月間のブランキング期間後の6か月間の経過観察における洞調律維持効果は約88%と良好であった。
従来のイリゲーション高周波システムとクライオバルーンシステムを比較した大規模RCTでは、手技時間およびアブレーションカテーテルの左房内留置時間はクライオ群で有意に低かったが、両群間でAfの再発抑制効果及び安全性に関しては有意な差は認めなかった。
クライオバルーンアブレーションの長所・短所は以下の点が挙げられている。
長所:
1. 1回の冷凍で全周性の病変作成が可能であり、手術時間が高周波アブレーションpoint-by-point法と比較して有意に短い。
2. バルーンを拡張した状態であれば心穿孔が生じる危険性は極めて低い
3. 高周波によるPoint-by-point法と比較して、左房食道瘻発生の危険性が低い
4. アブレーションに伴う胸痛などの症状が高周波エネルギーよりも少ない。
短所:
1. 基本的には肺静脈隔離術にしか適応できない。
2. 肺静脈隔離術部位が任意に選択できない(バルーンが肺静脈を閉塞する部位でしか隔離できない)
3. 使用簿亜酸化窒素の排出設備を必要とする
4. 横隔神経障害の発生率が高周波アブレーションに比べて高い
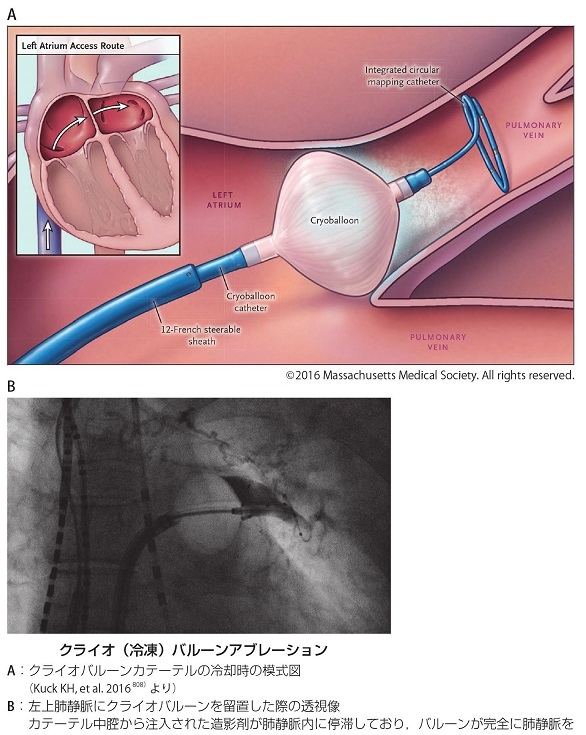
不整脈非薬物治療ガイドライン2018年改訂版
適応は、pAf症例、心房細動以外の不整脈が無い、左房や肺静脈の解剖学的異常がないこととなっている。
術後3か月時点で抗凝固療法はやめているが、脳梗塞既往例、左心耳血流低下や著明な左房拡大例、心不全症例では抗凝固療法は続けている。
心室性期外収縮
特発性心室期外収縮は、一般的には予後良好な疾患群とされているが、前失神発作などの症状を伴う場合や出現頻度が著しく他覚左室収縮能の低下を惹起するような場合には、積極的な治療介入が必要とされる。複数の介入試験で、高頻度に出現する心室期外収縮より、頻脈依存性心筋症を呈することが明らかになっている。
ホルター検査を行ってPVCが総心拍数の10%(10000発)を超えると左室機能低下を誘発する可能性がある(約20%の症例で)。
カテーテルアブレーションの適応
クラス1
1. 心機能低下または心不全に伴う単形性持続性心室頻拍で、薬物治療が無効または副作用のため使用不能な場合
2. 脚枝間リエントリーによる持続性心室頻拍
3. 植え込み型除細動器の植え込み後に抗頻拍治療が頻回に作動し、薬物治療が無効または副作用のために使用不可能な場合
4. 症状がありQOL低下を有する特発性心室頻拍で、薬物治療が有効または未使用でも患者がカテーテルアブレーション治療を希望する場合
5. 単形性心室頻拍が原因で心臓再動機療法の両室ペーシング率が低下して十分な効果が得られず、薬物治療が無効または副作用のため使用不能な場合
クラス2a
1. 無症状あるいは症状が軽微な特発性持続性心室頻拍
カテーテルアブレーションの適応と手技に関するガイドライン(JCS2012)
特発性心室期外収縮・特発性単形性非持続性心室頻拍に関しては、その期外収縮ないし心室頻拍のQRS波形を分析することによって発生機序をある程度推測することが可能である。
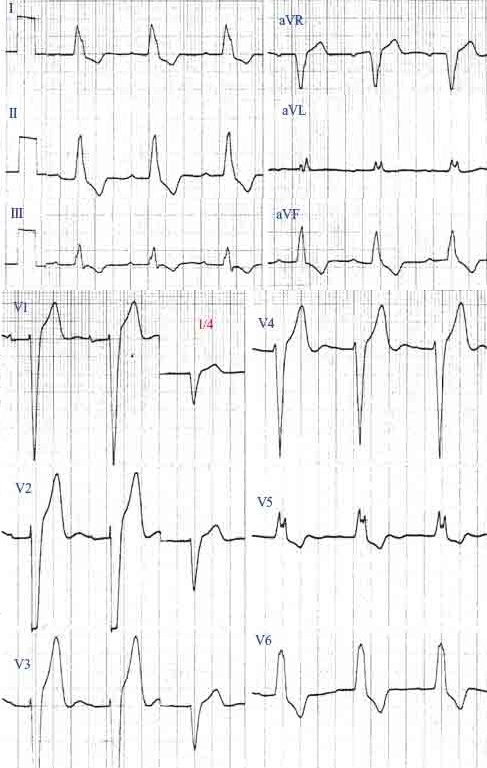
1. 右脚ブロック・左軸偏位(RBBB+LAD)型QRS波形の場合
発生機序は左脚後枝領域のCa電流依存性組織におけるリエントリーと考えられる。病態生理学的に考えれば、受攻性因子はCa電流依存性組織における伝導性であり、治療の標的分枝はCaチャンネルということになるので、第一選択薬はCaチャンネル遮断薬を主作用とするベラパミル、ジルチアゼム、ベプリジルを選択する。第二選択薬は、Ca電流を抑制するβ遮断薬を用いるが、これらが無効の場合には、経験的にNaチャネル遮断薬が用いられる。

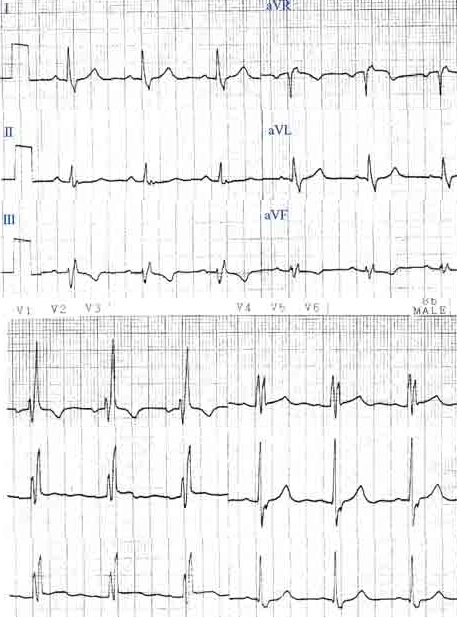
左室流出路付近で発生した場合は、興奮は、上から下(流出路から心尖部)、左から右に向かう(右脚ブロック型)。
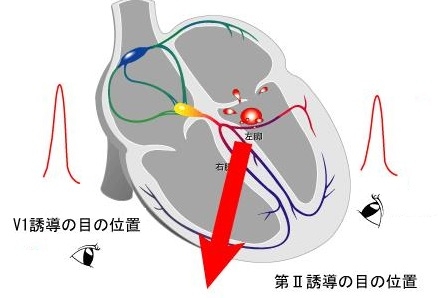
左室心尖部付近で発生した場合は、興奮は、下から上(心尖部から流出路)、右から左に向かう(右脚ブロック型)。
2. 左脚ブロック・右軸偏位(LBBB+RAD)型QRS波形の場合
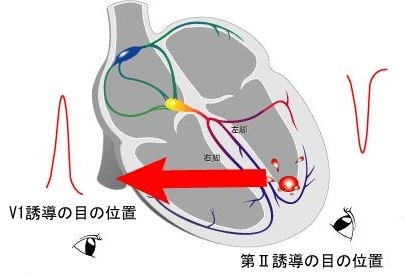
多くは、カテコラミン依存性であるので、第一選択薬はβ遮断薬またはβ遮断作用を有するプロパフェノンを選択する。また、遅延後脱分極(DAD)によるトリガーアクティビティを機序とすることも多いので、DADに関与するCa電流を抑制することを目的にCaチャネル遮断を主作用とする、ベラパミル、ジルチアゼム、ベプリジルが第二選択薬として用いられる。これらが無効の場合には、経験的にNaチャネル遮断薬が用いられる。
右室流出路付近で発生した場合は、興奮は、上から下(流出路から心尖部)、右から左に向かう(左脚ブロック型)。
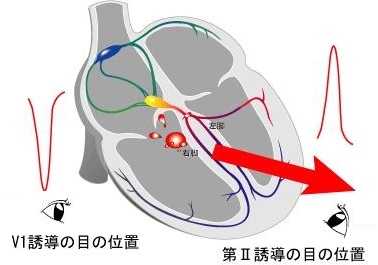
右室心尖部付近で発生した場合は、興奮は、下から上(心尖部から流出路)、右から左に向かう(左脚ブロック型)。
参:ハート先生の心電図教室
3. その他のQRS波形の場合
上記のいずれにも分類できない場合には、その発生機序を推定することが困難である。したがって、運動時、興奮痔など交感神経緊張時に期外収縮が多く発生することが分かっている症例ではβ遮断薬を優先的に用いるが、理論に基づく選択ではない。第一選択薬として、幅広い抗不整脈効果を示すNaチャネル遮断薬を用いて良い。
リードレスペースメーカー
7×26㎜、1.75g、容量1cc、電池の寿命約12.5年
洞不全症候群には向かない。
AHA/ACC/HRS(2008)等のガイドラインにおけるペースメーカ適応ClassⅠおよびⅡで、心室シングルチャンバペースメーカ(VVI型ペーシング)に適した患者である。具体的には、1. 心房細動を合併した、症状のある発作性もしくは持続性の高度房室ブロックの患者
2. 心房細動を合併しない、症状のある発作性もしくは持続性の高度房室ブロックで、右心房へのリード留置が困難、または有効(有用)でないと考えられる患者
3. 症状のある徐脈性心房細動または洞機能不全症候群で、右心房へのリード留置が困難、または有効(有用)でないと考えられる患者、が妥当と思われる。
https://www.sciencedirect.com/science/article/pii/S0735109708007122?via%3Dihub
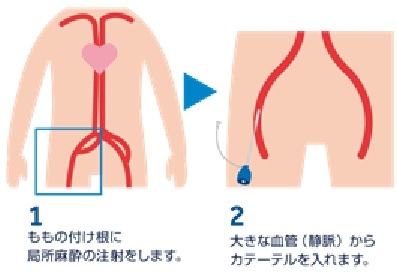
手技:
鼠径部からデリバリーカテーテルを挿入しデバイスを留置する場所まで挿入し、右室壁に固定し、リードレスペースメーカーが正常に作動することを確認してからカテーテルを抜去する。
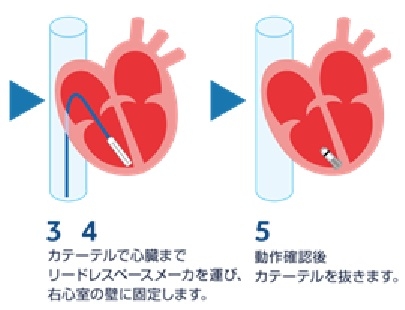
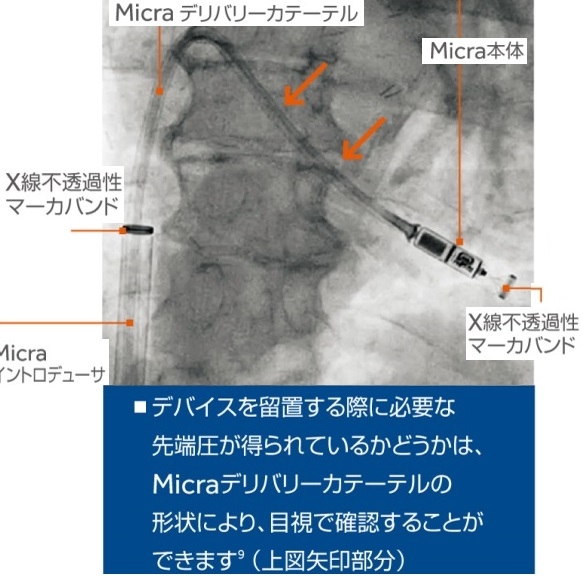

4つのニチノールタインのうち2つのタインが心筋に固定されると、デバイスを固定するのに必要な力の15倍になる。


リードレスペースメーカーが電気や磁力を発生する電子機器に近づくと、作動異常をきたす恐れがある。めまいやふらつき、動悸を感じた場合には、直ちにその場から離れるか、使用中の電子機器の電源を切ることが望ましい。
身近にあるほとんどの家庭用電化製品は影響ないが、IH製品には注意が必要。携帯電話やスマートフォンの一般的な使い方では影響ないとされているが、胸ポケットに入れたり、首から下げるのは避けたほうが良い。

×:影響がるもの→使用しないか、近づけないようにしましょう。
△:注意事項を守れば、安全に使用できるもの。→一定の距離を保ちましょう。
◎:一般的にもトン度影響しないもの。
https://leadless-pacemaker.com/physician/