川村所長の勉強会参加記録
2015.05.07
腎性貧血の診断と治療 白井小百合 先生
2015年4月27日 TKP横浜駅西口カンファレンスセンター
演題「腎性貧血の診断と治療」
聖マリアンナ医科大学横浜市西部病院 腎臓・高血圧内科副部長 白井小百合 先生
内容及び補足「
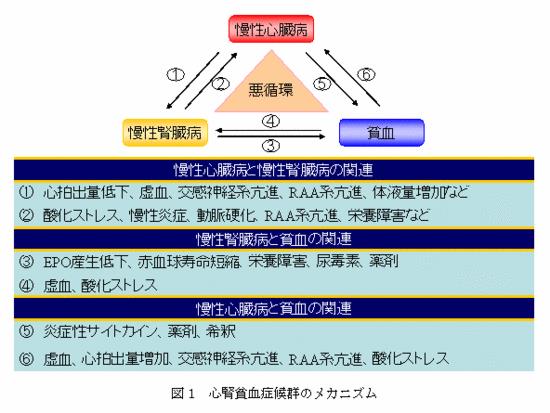
腎臓病の進行に伴い貧血を発症するが、貧血自体も腎機能を進行させる。また、心疾患の進行とともに貧血が認められるようになり、貧血自体も心機能を悪化させる。
Silverbergらは、心臓疾患、腎疾患、貧血の三つの病態を合併している患者が多く、それぞれが双方向性に悪影響を及ぼしていることを報告し、心腎貧血症候群Cardio-renal anemia syndromeという概念を提唱した。
http://www.monolis.com/publics/index/216/
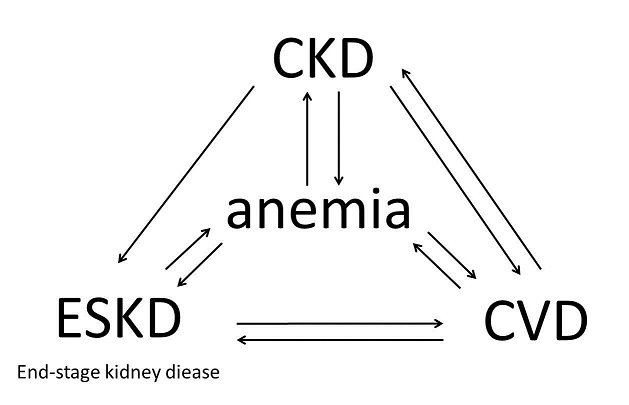
ESKDという見方を入れると下図のような関係となる。
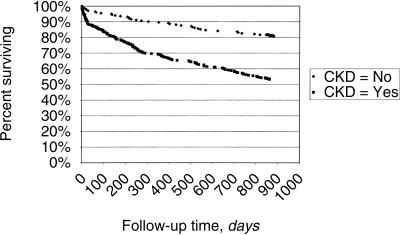
604人の成人男性で慢性腎不全患者の早期合併症を検討した研究で、腎機能の悪化とヘマトクリット値の低下に強い相関が認められた。腎機能低下が軽度の状態では、貧血は認められていないが、腎機能の低下とともに出現した。(Am J Kidney Dis 2001 38 803)
http://www.ncbi.nlm.nih.gov/pubmed/11576884
急性心筋梗塞で入院した患者の予後を見てみると、CKDが存在したり、ヘマトクリット値が低下したりするほど予後が悪かった。
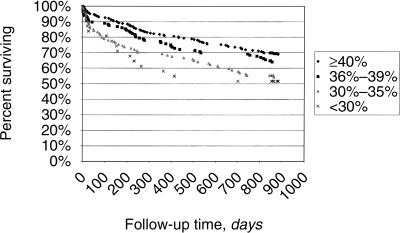
http://www.nature.com/ki/journal/v64/n4/full/4494033a.html
一般住民28000人を対象とした疫学調査で、CKD患者2333例の予後を見てみると、心電図で左室肥大があると1.43倍、ヘマトクリットが女性で36%未満、男性で39%未満の貧血があると1.48倍、両方が重なると4.15倍の危険度となることが示された。
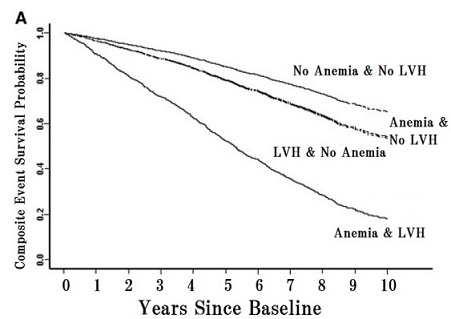
http://jasn.asnjournals.org/content/16/6/1803.full.pdf
腎性貧血の治療薬であるエリスロポイエチンを週一回6000単位、あるいは2週に一回12000単位を皮下注射すると、貧血の改善だけでなく腎不全の進行を抑えられることが分かった。
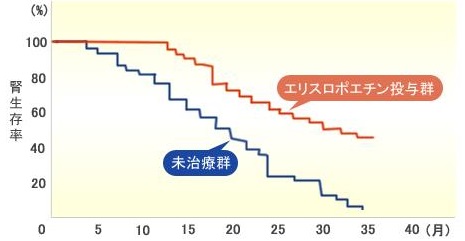
http://www.ncbi.nlm.nih.gov/pubmed/9346384
エリスロポエチンは、分子量約34000で165個のアミノ酸からできている、赤血球産生を促進するホルモンである。
9:1の割合で腎臓で主に作られ、補助的に肝臓でも作られる。
腎では尿細管間質細胞で合成されている。
エリスロポエチンの産生は、血液中の酸素分圧により調節されており、低酸素応答転写因子であるHIF:hypocia inducible factorにより調節されている。
HIFは酸素濃度が高い時には分解される。低酸素の時には核内に移行して、エリスロポエチン転写を促進する。
http://ja.wikipedia.org/wiki/%E3%82%A8%E3%83%AA%E3%82%B9%E3%83%AD%E3%83%9D%E3%82%A8%E3%83%81%E3%83%B3
腎性貧血はエリスロポエチン産生細胞の機能低下ではなく、HIF活性低下であるといわれている。
http://www.ncbi.nlm.nih.gov/pubmed/20939709
4760例のHBの濃度で11g/dL未満、11-13g/dL、13g/dLを超える三群に分けた時、13以下となると腎機能障害症例の頻度は上昇する。
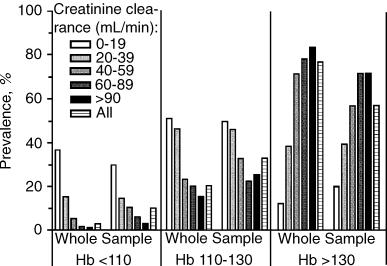
腎機能で語群に分けた際には貧血が存在していても、Creatine Clealanceが60未満の群ではややエリスロポエチン濃度の上昇がみられるが、40未満の群では、もはやエリスロポエチン濃度の上昇は見られなくなる。
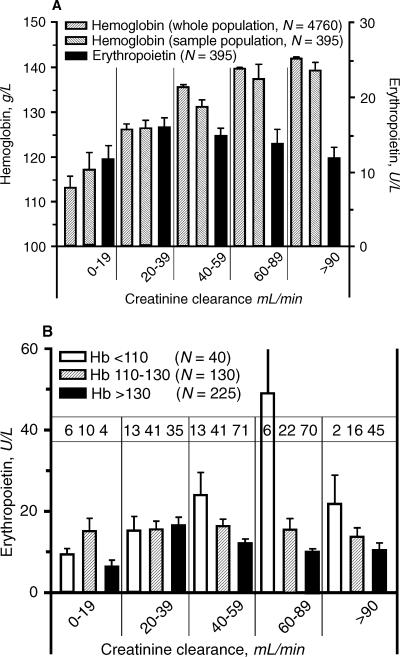
エリスロポエチン濃度は個人差が強く、高度腎不全症例では、HB値との相関もないので、エリスロポエチン測定の意義が少なくなってくる。
Cr<40の症例では腎性貧血は、ほぼ必発であり、エリスロポエチン濃度の測定意義も少ないため、腎性貧血治療のために、エリスロポエチン濃度を測定しないで、エリスロポエチン投与を行ってもよいと考えられている。
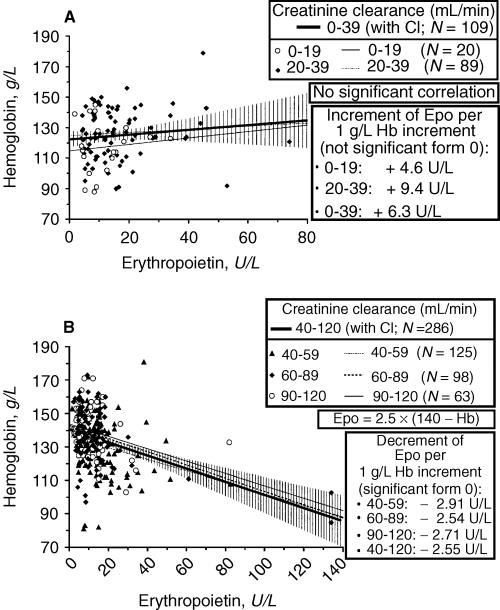
http://www.nature.com/ki/journal/v66/n3/full/4494731a.html
腎性貧血の治療目標値であるが、2004年のKDOQIガイドラインの目標は2006年に改訂され治療のHb上限値がなくなった(ただし,13g/dL以上に維持することを推奨する根拠はないと記載されている)。
2009年にヘモグロビン値が12以上に増加させることに臨床的意義は少ないとの解析結果が報告された。
http://archinte.jamanetwork.com/article.aspx?articleid=415147
日本においては、2004年のガイドライン発行以前の目標Hb値は10g/dL前後であった。
その後、2008年の日本透析医学会が出した『慢性腎臓病患者における腎性貧血治療のガイドライン』によると
HD患者:ESA療法の目標値は、週初め(前透析中2日後)のHD前の仰臥位採血による値で① Hb値10~11g/dLを推奨する(12g/dLを超える場合には、減量・休薬基準とする)。
② ESAの投与開始基準は、腎性貧血と診断され、複数回の検査でHb値10g/dL未満となった時点とする。
③ 活動性の高い比較的若年者では目標Hb値11~12g/dLを推奨する(13g/dLを超える場合には、減量・休薬基準とする)。また、ESAの投与開始基準は、複数回の検査でHb値11g/dL未満となった時点とする。
PD患者およびND患者:
① PD患者及びND患者に対するESA療法の目標Hb値11g/dL以上を推奨する(13g/dLを超える場合には、減量・休薬基準とする)。
② ESAの投与開始基準は、腎性貧血と診断され、複数回の検査でHb値11g/dL未満となった時点とする。
② ただし、重篤な心・血管系疾患の既往や合併のある患者、あるいは医学的に必要のある患者には12g/dLを超える場合に、減量・休薬を考慮する)。
となっている。
(透析会誌41(10):661〜716,2008)
2015年の『新しい腎性貧血治療ガイドラインを目指して』6月20日から25日にかけて福岡市国際センターで日本透析医学会学術集会・総会が開催され、いろいろなことが検討される。
http://www.igaku.co.jp/pdf/1311_tonyobyo-2.pdf
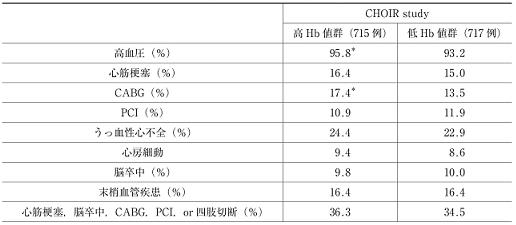
2007年に大規模試験であるCHOIR(correction of hemoglobin and outcomes in renal insufficiency)試験とCREATE(cardiovascular risk reduction by early anemia treatment with epoetin beta)試験の結果が報告された。
CHOIR試験では、脂肪、心筋梗塞、心不全による入院、脳卒中の複合endpoint発生率が、目標Hb高値群で有意に高く、中間解析で両群間の差が見られたために試験が早期終了となった。
CREATE試験ではLVMIの変化率において両群間に差を認めず、CVD発症率にも差がなく、CVD抑制に関するHb正常化のメリットは見られなかった。
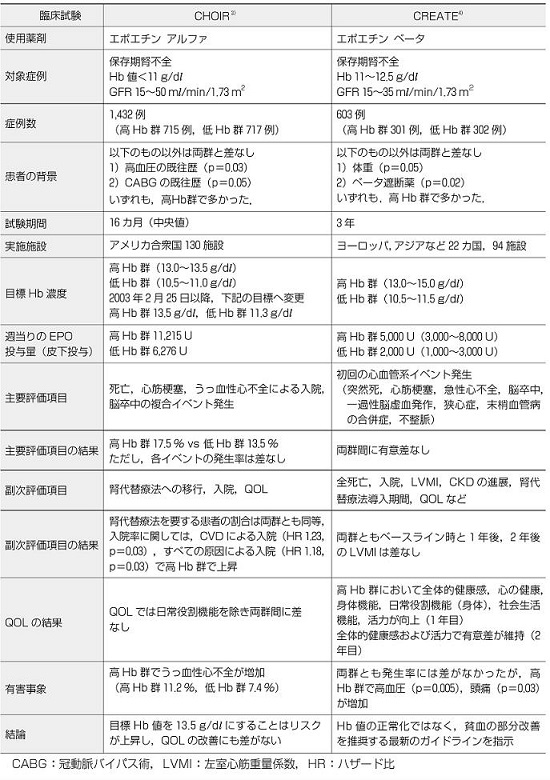
http://www.nmckk.jp/pdf.php?mode=puball&category=JJCD&vol=24&no=1&d1=4&d2=.
27の臨床試験のデータをメタ解析した2010年の報告では、治療目標が高値の群で、脳卒中が1.51倍、高血圧が1.67倍、vascular access thrombosisが1.33倍と有意に高値であった。
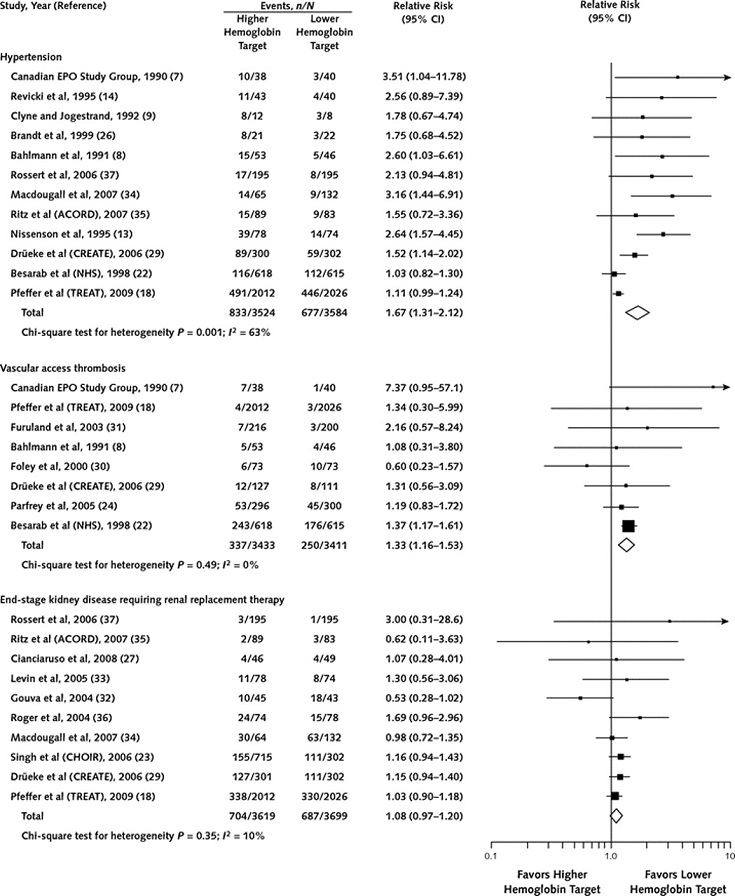
http://annals.org/article.aspx?articleid=745861
(透析会誌41(10):661〜716,2008)
赤血球造血刺激因子製剤ESAには、人体内で産生されるエリスロポエチンと若干の糖鎖が異なるのみのほぼ同じ構造のものであるEPO製剤(エポエチンα:エスポーとエポエチンβ:エポジン)と、エリスロポエチンレセプターに作用して赤血球造血刺激を行うESA(erythropoiesis stimulating agent)製剤(エポエチンβペルゴ:ミルセラとダルポエチンα:ネスプ)がある。
EPO製剤(エスポー、エポジン):αとβでは、糖鎖の違いのみで効果に差はなく、エポエチンβは天然のエリスロポエチンと同じ構造である。
半減期が7~9時間と短く、透析後に毎回投与される。
副作用として、高血圧、脳梗塞、肝機能障害、アナフィラキシーショック、心筋梗塞などがあり、Hb値が高くなり過ぎないように気をつける必要がある。
ダルボポエチンα(ネスプ):エポエチンαのアミノ酸の一部を変更し、活性に重要な役割を果たす新たな糖鎖を負荷させたものがダルボポエチンαで、血中半減期が25時間と延長され、透析患者への投与が週一回となった。
エポエチンβペゴル(ミルセラ):エポエチンβの直鎖メトキシポリエチレングリコール分子を負荷したことにより、血中半減期が168~217時間と延長し2~4週間に一回投与で済むようになった。
http://cetaka.com/epo/