川村所長の勉強会参加記録
2024.09.29
糖尿病マネジメントと慢性便秘症 野村政壽教授
2024年9月17日
演題「糖尿病マネジメントと慢性便秘症」
演者:久留米大学医学部内科学講座 内分泌代謝内科学部門主任教授 野村政壽 先生
場所: 便秘ネットフォーラム
内容及び補足「
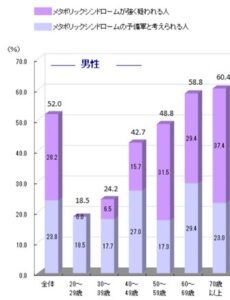
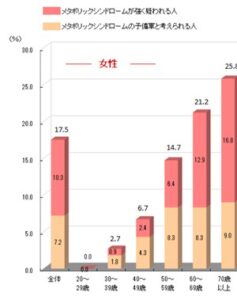
高齢者になるにしたがメタボリックシンドロームは増加する。
若年者のメタボと高齢者のメタボは異なる。
一般に筋肉量は40歳代より低下が始まり、最終的に80歳までに30~40%低下する。
参:先生が示されたグラフの出典や年度がわからないため令和元年の厚生労働省「国民健康/栄養調査報告」を参考に提示する。
https://www.jili.or.jp/lifeplan/rich/1254.html
https://www.mhlw.go.jp/content/000711007.pdf
筋肉量の減少はType2a筋肉線維を中心とした萎縮と線維自体の減少による。
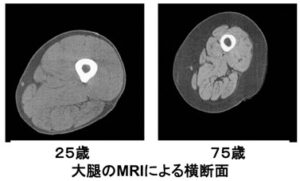
https://www.mhlw.go.jp/file/05-Shingikai-10901000-Kenkoukyoku-Soumuka/0000209720.pdf
骨格筋量は徐々に低下し、脂肪量は徐々に増加し、フレイルの状態になっていく。
参:提示された筋肉量と脂肪量の加齢変化を示す図が不明なので、参考図を示す。
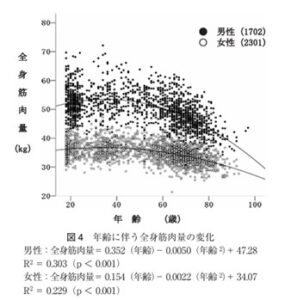
日老医誌 2010 47 52-57
https://www.jstage.jst.go.jp/article/geriatrics/47/1/47_1_52/_pdf
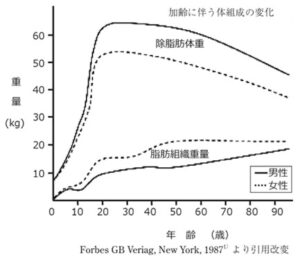
https://www.jstage.jst.go.jp/article/jssmn/53/4/53_131/_pdf/-char/ja
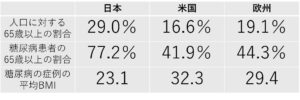
同じ体重でも糖代謝が異なる。日本、米国、欧州における糖尿病患者の年齢およびBMI分布を見てみると、日本人は高齢者が多く、糖尿病患者のBMI値は明らかに低い。
日本成人の27%が糖尿病もしくはその予備群であるし、高齢になるに従い、その頻度は増加する。
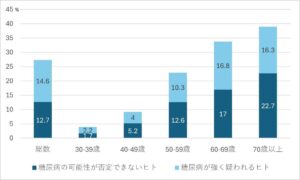
もっと問題なのは、糖尿病と診断されていても治療を受けていない人が34%もいる状況であり、特に働き盛りの30-40歳代では30%にも満たない。
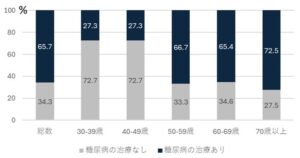
厚生労働省 令和元年国民健康・栄養調査報告表51表52 p159-161 2021より作図
2005年に行われた大規模な健康診断に参加した11都道府県における成人57024例の血清クレアチニン値からGFR計算式によりeGFRを算出してみると下図のようになる。慢性腎臓病の有病率を見てみると50歳代で増加し始め60歳代から顕著に増加している。
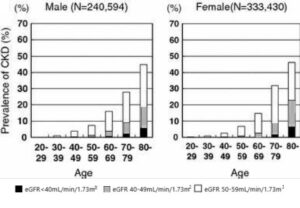
Clin Exp Nephrol 2009 13 621-630
https://link.springer.com/article/10.1007/s10157-009-0199-x
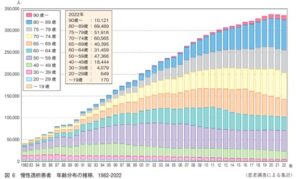
2022年の患者調査票において、性別、年齢が記載されていた人数は334653人で、男性が222930人、女性が111723人で、全体の平均年齢は69.87歳であった。平均年齢は年々増加傾向をしめしており、最も割合が高い年齢層は男女とも70~74歳であり、65歳未満の患者数は2012年から減少し、70歳未満の患者数は2017年から減少傾向にある。つまり、我が国の慢性透析患者数は70歳以上の患者数の増加による。

2022年末時点の慢性透析患者の原疾患で最も多いのは糖尿病性腎症の39.5%で、次いで慢性糸球体腎炎が24.0%、腎硬化症が13.4%である。糖尿病性腎症の割合は2011年に慢性糸球体腎炎に代わって第一位になって以降持続的に上昇していたが、近年横ばいになっている。慢性糸球体腎炎は直線的に減少し、腎硬化症は持続的に上昇している。
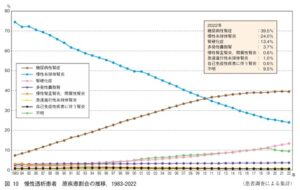
我が国の慢性透析療法の現状(2022年12月31日現在)
https://docs.jsdt.or.jp/overview/file/2022/pdf/02.pdf
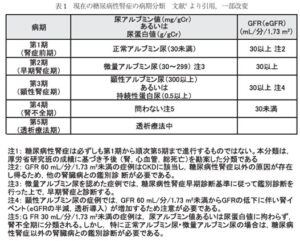
糖尿病性腎症の典型的な経過は、糖尿病発症数年後に次第にアルブミン尿を認めるようになり、徐々にその量が増加した結果、30mg/gCrを超えれば早期腎症と定義される。さらに進行し、300mg/gCrを超えると顕性蛋白尿帰途なり、典型例では多量の蛋白尿を認めネフローゼ症候群を呈する。この頃から腎機能が低下し始めるが、糖尿病性腎症では、ほかの腎硬化症や慢性糸球体腎炎に比しその低下速度が速いことが知られており、最終的には末期腎不全へと移行する。
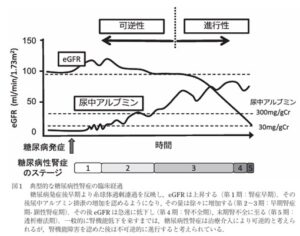
一方で、糖尿病を有する腎不全患者で、蛋白尿が乏しい症例が存在する。これは、他の腎疾患、特に高血圧性腎硬化症を糖尿病に合併していると考えられるが、前述した狭義の糖尿病性腎症と鑑別は時に困難である。
そこで、2007年に米国腎臓財団Kidney Disease Outcomes Quality Initiativeが病理所見を診断の必要条件とせず、臨床的に糖尿病がその発症や進展に関与していると考えられる慢性腎臓病CKDを糖尿病性腎臓病DKDと定義した。
この変化を反映して、日本腎臓病学会を中心とした糖尿病性腎症合同委員会は糖尿病性腎症の病期分類を2014年に改変した。過去の病期分類では、糖尿病性腎症の進行には蛋白尿を伴うことが前提であったが、現在は糖尿病に腎機能障害が合併する場合には蛋白尿の有無は問われない。
糖尿病性腎症の発症には、多岐にわたる因子が関与しているが、高血糖に伴う代謝異常と腎内血行動態異常に分けられる。高血糖に伴う細胞内代謝異常として、ポリオール代謝経路の活性化、Protein Kinase C(PKC)の活性化、糖化最終産物(Advanced Glycation Endproducts:AGEs)の蓄積などが腎臓を構成する多くの細胞群(血管内皮細胞、メサンギウム細胞、糸球体上皮細胞、尿細管上皮細胞、間質線維芽細胞など)に働きかけ、炎症性サイトカインの産生亢進、アポトーシスの誘導、酸化ストレスの増大をきたし、その結果として生じた腎臓内でのMicroinflammationから細胞外基質の産生亢進に伴う腎線維化、糸球体効果が進展する。加えて、高血糖とそれに続く糸球体過剰濾過や糖尿病に高頻度に合併する高血圧などの血行動態異常が、最終的にネフロン数の減少、腎間質の線維化などの組織学的変化を加速させ、腎不全が進行する。
京府医大誌 126(10) 685-695 2017
http://www.f.kpu-m.ac.jp/k/jkpum/pdf/126/126-10/12610685-695.pdf
Prevend(The Prevention of Renal and Vascular End Stage Disease)研究
1997-98年にオランダ、グロー人具の28~75歳の全住民85421例に郵便アンケートとバイアルが送付され、40856人47.8%が回答し、尿中アルブミン濃度が測定された。2000年9月までの追跡期間中に518例が死亡、178例がCV、340例が非CVに分類された。
年齢と性別で調整したCox回帰分析の結果CVおよび非CV死亡は、糖尿病、脂質異常症、喫煙、心筋梗塞、およびUACレベルの有無と関連していた。
UACの効果は、UACの対数返還後に線形であった。UACが高いほど、両方のタイプの死亡のリスクが増加し、CVによる死亡の増加は有意に高かった。UACの二倍の増加は、CV死亡リスクが1.29倍、非CV死亡のリスクは1.12倍高かった。
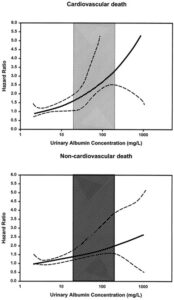
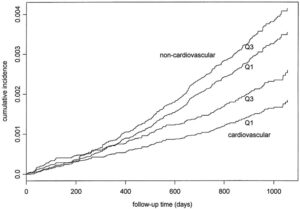
Circulation. 2002 Oct 1;106(14):1777-82.
https://www.ahajournals.org/doi/10.1161/01.CIR.0000031732.78052.81
2015年度に糖尿病薬の定期処方を受けている外来患者約415万人のレセプト情報・特定健診糖情報データベース(NDB)を用いた解析で糖尿病合併症の評価がされている率は、下表のようであり、尿の定性検査はかなりの率で行われているが、網膜症の評価は半数にもみたず、アルブミン尿や蛋白尿の評価は2割にも充たない結果であった。
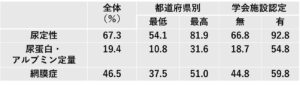
Diabetes Res Clin Pract. 2019 Sep:155:107750.
https://www.diabetesresearchclinicalpractice.com/article/S0168-8227(19)30098-1/fulltext
Framingham Studyの40年間の追跡研究で心不全患者は、生存期間の中央値は男性でわずが1.7年、女性で3.2年であり、5年生存しているのは男性の25%、女性の38%だけである。これは同じ年齢の一般人口の4から8倍の死亡率である。
心不全の発症頻度は年齢とともに上昇し、35-64歳では、男性で3倍、女性で2倍、65-94歳では、男性で12倍、女性で9倍に増加する。糖尿病は心不全リスクを」2~8倍に増加させ、リスク比は女性の方が男性の2倍であり、心不全症例の約19%が糖尿病を患っていた。
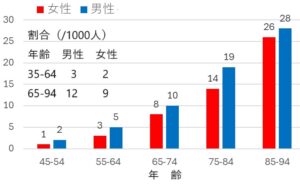
Heart Fail Rev. 2000 Jun;5(2):167-73.
https://link.springer.com/article/10.1023/A:1009884820941
2009年2月~20110年3月の間、オランダ南西部の60歳以上のあいんふWnnganai 2型糖尿病患者605例の参加者のうち心臓の精査が行われた581例のうち161例が心不全になった。28例4.8%が駆出率が低下(HFrEF)し、133例22.9%が駆出率が維持(HFpEF)されていた。
Diabetologia. 2012 Aug;55(8):2154-62.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3390708/
米国心臓学会(AHA)は、心血管疾患・腎臓病・2型糖尿病・肥満の強い関連性を特定しCirculationにCardiovascular-Kidney-Metabolic (CKM)症候群を提唱した。
ステージ0:CKM症候群の危険因子がない
推奨事項:健康な食事、運動・身体活動、禁煙、最適な体重・血圧値・血糖値・コレステロール値の維持、睡眠習慣に気をつけ、3~5年ごとのスクリーニングにより血圧・中性脂肪・HDLコレステロール・血糖を評価することが望ましい。
ステージ1:過剰な体脂肪、および/または腹部肥満、および/また耐糖能障害・前糖尿病
健康的な生活スタイルへの変更、体重の5%以上の減少を目指すことを提案している。
推奨事項:血圧・中性脂肪・HDLコレステロール・血糖を評価するために2~3年ごとにスクリーニングを実施することが望ましい。
ステージ2:代謝・腎臓病の危険因子がある。
2型糖尿病・高血圧・高中性脂肪血症・腎機能低下があり、腎臓病や心臓病が悪化するリスクが高い。
薬物療法が含まれる。満之腎臓病患者および一部の2型糖尿病患者にはSGLT2阻害やくそ使用が推奨される。
ステージ3:代謝異常や腎疾患の因子のある患者、または心血管疾患のリスクが高いと予測される初期心血管疾患の患者。
症候性心血管疾患や腎不全に進行するリスクが高い患者を特定し、予防の取り組みを強化することが目標。
冠動脈石灰化の測定も推奨。
ステージ4:過剰な体脂肪、代謝危険因子、または腎臓病のある患者の将校精神血管疾患。
このステージのCKM症候群は、腎不全のない患者(4a)、腎不全のある患者(4b)に分類される。すでに心臓発作や脳卒中を起こしているか、すでに心不全を発症していたり、末梢動脈疾患や心房細動などの追加の心血管疾患を発症している可能性がある。
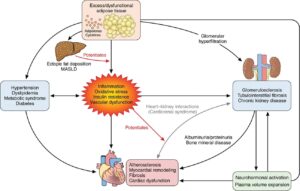
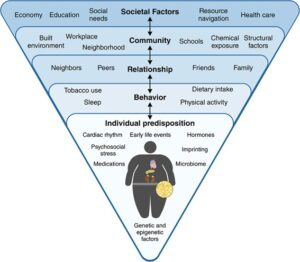
Circulation 148 1636-1664 2023
https://www.ahajournals.org/doi/full/10.1161/CIR.0000000000001186
高齢者糖尿病において、認知症、サルコペニア・フレイル、ADL低下、骨粗鬆症・骨折、心不全、悪性腫瘍、感染症、Multimorbidity、歯周病などの併存症により健康寿命の短縮が起こりえるので併存の可能性に注意する必要がある。
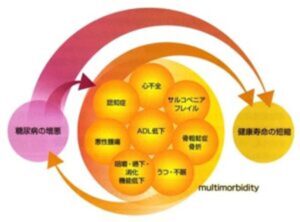
高齢者糖尿病治療ガイド2021、P91
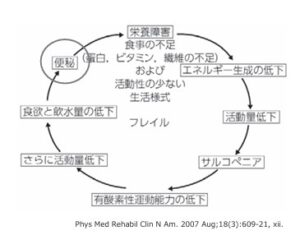
フレイルは、健康と介護が必要な状態との中間にあ当たり、早期治療介入野治療強化により改善が期待できる。
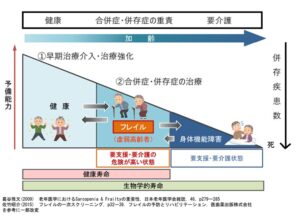
(講演ではフレイルの予防とリハビリテーション島田裕之より改変された図でしたが入手できなかったので上記図を作成しました)
国立長寿医療研究センターHP「フレイルに気を付けて 図2:フレイルの概念図」を改変
https://www.ncgg.go.jp/ri/advice/27.html
高齢者糖尿病に様々な合併症が重なると老年症候群といわれる病態になりやすい。
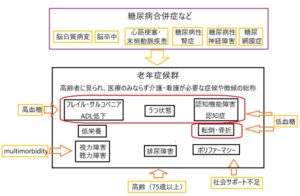
日本糖尿病学会・日本老年医学会 編・著 高齢者糖尿病治療ガイド2021,p16文光堂 2021より改変
米国糖尿病学会ADAの2022年のStandards of Medical Care in Diabetesの改訂で、第一選択薬となる治療は基本的にはメトホルミンと包括的な生活習慣改善が含まれ、併存症、患者中心の治療要因、治療上の必要性に応じて大幅な変更が行われた。
一方本邦では、代謝以上の程度のみならず、インスリン分泌およびインスリン抵抗性、年齢や肥満の程度、慢性合併症の程度、肝・腎機能を評価し、その病態を考慮して、ごく一部を除き、それ以外のすべてのクラスの薬剤から初回治療薬として選択することを可能としている点が特徴的である。
その背景には、熊本スタディやJ-DOIT3等の結果より、血糖マネジメントおよび血糖をはじめとする多因子介入が日本人糖尿病患者の合併症抑制においていかに重要であるかを実証してきたエビデンスの蓄積がある。
2型糖尿病の薬物療法は、安全性を大前提とし、まずインスリンの絶対的および相対的適応であるかどうかを判断することとした。
インスリンの絶対的適応
- インスリン依存状態
- 高血糖性の昏睡(糖尿病ケトアシドーシス、高浸透圧高血糖状態)
- 重症の肝障害、腎障害を合併しているとき、重症感染症、外傷、中等度異常の外科手術(全身麻酔施行例など)のとき
- 糖尿病合併妊娠(妊娠糖尿病で、食事療法だけでは良好な血糖コントロールが得られない場合も含む)
- 静脈栄養時の血糖コントロール
異常の場合の多くは入院を要するため、糖尿病専門医への紹介が望ましい。
相対的適応
- インスリン非依存状態の例でも著名な高血糖(例えば、空腹時血糖値 250 mg/dL以上、随時血糖値350 mg/dL以上)を認める場合
- 経口薬物療法のみでは良好な血糖コントロールが得られない場合
- 痩せ型で栄養状態が低下している場合
- ステロイド治療時に高血糖を認める場合
- 糖毒性を積極的に解除する場合
また、本邦の2型糖尿病患者の半数以上が65歳以上の高齢者である実情を鑑みて目標HbA1cを「熊本宣言2013」および「高齢者糖尿病の血糖コントロール目標(HbA1c値)」を元に決定することとした。
Step 1:肥満の合併の評価
肥満度とインスリン抵抗性には正相関があり、BMI≧25kg/m2とウエスト周囲長(男性85cm以上、女性90cm以上)で同時評価することにより、内臓脂肪蓄積過剰の有無をより正確に判断することが可能と考える。
肥満症例における薬物の候補はインスリン分泌非促進系のビグアナイド薬、SGLT2阻害薬、チアゾリジン訳などに加え、インスリン分泌促進系薬剤の中では体重減少効果が期待できるGLP-1受容体作動薬や、インスリン抵抗性改善作用を併せ持つイメグリミンもよい適応であると考える。
非肥満症例の多くはインスリン分泌不全が病態の主体であるため、インスリン分泌促進系薬剤を中心に薬剤選択を行う。DPP-4阻害薬の高齢者における安全性の期待が大きく示唆されるため、日本では初回処方として最も多く選択されている。
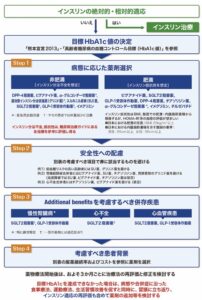
Step 2:安全性への配慮
糖尿病治療薬に求められる最重要事項は「安全に血糖を下げること」であり、本アルゴリズムでは、有効性と安全性への配慮から血糖降下作用の強さ、低血糖リスク、各種臓器障害(腎障害、肝障害、心血管障害、および心不全)を有する症例における各糖尿病治療薬の注意すべき点、また新たに特徴的な副作用を加えてまとめた表を下に示す。
- 低血糖リスクの高いSU薬、およびグリニド役の高齢者への使用に関する注意喚起
- 頻度の高い併存症である腎機能障害合併時の薬剤選択の注意点
- 心不全合併例における禁忌薬
の記載もされた。
糖尿病治療薬による体重への影響は、肥満の是正および老年症候群の予防の観点から重要な要素である。SGLT2阻害薬はプラセボ対照群に比して2kg程度の体重減少が報告されている。GLP-1受容体作動薬もプラセボ対照群に比し薬2kgの体重減少が報告されている。経口セマグルチドの高容量投与では2.0~3.0kgの体重減少が認められている。

糖尿病66 715-733 2023
https://www.jds.or.jp/uploads/files/article/tonyobyo/66_715.pdf
サルコペニアとは、高齢者に見られる骨格筋量の減少と筋力もしくは身体機能の低下により定義される。
下表のように歩行速度の低下(0.8m/sec未満)、握力の低下(男性26kg未満、女性18kg未満)で評価される。
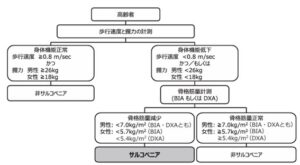
J Am Med Dir Assoc 2014; 15 (2): 95―101
https://www.jamda.com/article/S1525-8610(13)00667-1/abstract
平均的な生活では加齢とともに活動量が低下し、50歳以上で筋肉が1年間に1%づつ萎縮し、安静臥床により2日間で1%減少、2週間で7年分減少する計算となる。
サルコペニアになると、歩くのがおっくうになって運動量が減少し、その結果、食欲が低下して低栄養になり、さらに筋肉量の減少を招き、悪循環となる。
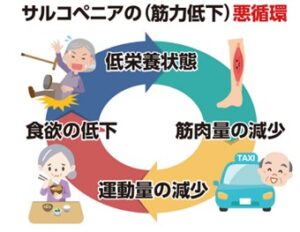
ダスキンヘルスレント サルコペニアと認知症 2022.11.18
https://healthrent.duskin.jp/column/library/197/index.html
サルコペニアの予防には蛋白摂取と運動が重要である。
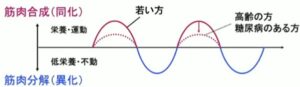
若い人では栄養と運動により筋肉の合成が筋肉の分解と同程度であるが、高齢者や糖尿病患者では筋肉合成が減少しているためにサルコペニアとなっていく。
栄養素補給として、一日3食、特に朝・昼食でタンパク質(20~30g)を接種することが望ましい。
筋肉合成にはアミノ酸(タンパク質)とインスリン(炭水化物)の接種が重要である。
高齢糖尿病患者では、食後30分後以降に歩行とスクワットや階段の昇降などの筋肉に力をいれるレジスタンス運動を行うことが重要である。
同化(下図の赤い線の部分)と異化(下図の青い線の部分)が釣り合っていて健康は維持できる。
太っているヒトは同化>異化、サルコペニア/フレイルのヒトは同化<異化となっている。
2型糖尿病患者にSGLT2阻害薬を投与することにより同化≒異化に近づけることが可能と考えられている。
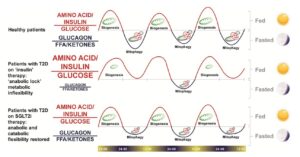
European Journal of Endocrinology (2018) 178, R113–R125
https://sci-hub.se/10.1530/EJE-17-0832
高齢者では加齢による病態変化で便秘患者が増加してくるが、便秘による栄養障害や、サルコペニアの誘発など、フレイルを惹起する悪循環が便秘を絡めて回り始めると考えられる。
便秘症になると外出の抑制や、食欲の低下などが起き高齢者であれば、サルコペニア/フレイルの悪循環が形成される。この観点でも便秘症は治療すべき疾患である。
日老医誌 2020 57 406-413
https://www.jstage.jst.go.jp/article/geriatrics/57/4/57_57.406/_pdf/-char/ja
ヒポクラテス(紀元前460年頃~紀元前370年頃)は医学を原始的な迷信や呪術から切り離し、臨床と観察を重んじる経験科学へと発展させ、医誌の倫理性と客観性について『誓い』と題した文章をまとめた『ヒポクラテスの誓い』が受け継がれている。
『すべての病気は腸から始まる.』
『健全なる体を心がけるものは、完全なる排泄を心がけねばならない.』
『浄化されていない体は、栄養をとればとるほどおかされる。』
と消化管機能の重要性、便秘の改善、食べ過ぎの予防が健康に重要なことをすでに述べている。

ヒポクラテスの言葉から学ぶ
https://ameblo.jp/matsuo52/entry-12550614832.html
参:ヒポクラレスの名言42選
https://manabo-yo.com/archives/480
1988年から1993年の間に過敏性腸症候群(IBS)、慢性便秘、慢性下痢、消化不良、腹痛の診断がされたミネソタ州オルムステッド群の20歳以上の5262例の住民に無作為アンケート調査が行われ、4176例から回答が得られ、3933例が解析された。
IBS 10%、慢性便秘16%、慢性下痢18%、消化不良2%、腹痛15%であり、死亡に対するHRはIBS 1.06,慢性便秘1.23,慢性下痢1.03,消化不良1.008,複痛1.09であり、慢性便秘のみが生存率の低下と関連していた。
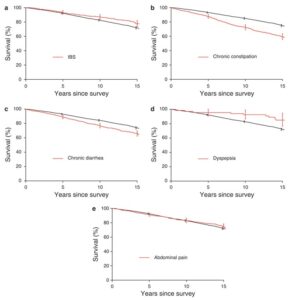
Am J Gastroenterol. 2010 Apr;105(4):822-32.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2887253/
便秘がもたらす疾患として以下のものがある。
- 腸管内圧上昇が原因で起こりえる疾患
虚血性腸炎、形質・憩室炎、直腸脱、内・外痔核、裂肛
- 排便時の怒責により起こりえる疾患
血圧上昇による脳卒中、虚血性心疾患(心筋梗塞、狭心症)、胸部・腹部大動脈瘤腫破裂、大動脈解離
- 便秘をきたす器質性疾患により起こりえる疾患
大腸癌による腸閉塞、穿孔など
療養型病棟入院中の患者と外来通院患者から選択条件を満たした高齢患者22例と若年健常者10例を対象とし、24時間血圧計で測定し、排便前後での収縮期血圧の変動を測定した。
排便30分前は高齢者でやや血圧高めではあったが、有意差は認めなかった。排便中から排便30分後において、若年健常者に比べ高齢患者約30mmHgも血圧が上昇した。
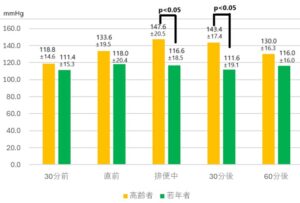
自律神経 2000 37 431-439
『便通異常診療ガイドライン2023』に記載されている内容を見ていこう。
BQ2-4 慢性便秘症は長期予後に影響を与えるか?
回答:慢性便秘症は、心血管疾患の発症・死亡リスクの上昇、パーキンソン病や腎疾患の発症リスクの上昇に関与するため、長期予後に影響を与える可能性がある。しかしながら、大腸癌の発生への関与は不明である。
93676例の女性にアンケート形式で便秘の自己評価をお願いし、余命3年未満、アルコール依存症、薬物依存症、精神疾患または認知症、あるいはほかの臨床試験に参加している人を除いた73047例(平均63.4歳)を対照に冠動脈疾患、脳卒中、乳がんと大腸癌、骨粗鬆症による骨折、糖尿病の発言および死亡を、平均6.4±1.4年間(6~10年)観察した。
中等度および重度の便秘の女性は、便秘のない女性(9.6/1000人年)と比較して、より多くの心血管イベント(それぞれ14.2および19.1イベント/1000人年)を経験した。
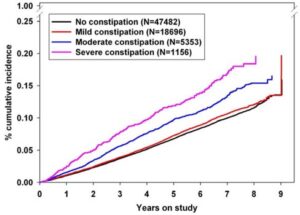
Am J Med 2011 124 714-723
https://www.amjmed.com/article/S0002-9343(11)00292-0/fulltext
米国退役軍人を対象としたコホートを活用し、2004年から2006年の時点で腎機能が正常または高値(eGFRが60mL/min/1.73m2以上)だった約350万人を対象とした。2013年まで追跡し、便秘の有無と全死因死亡率の関連についてKaplan-Meier法を用いて推定した。便秘患者の世簿は非便秘患者に比べ有意に悪かった。
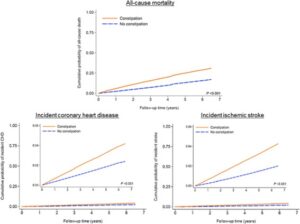
Atherosclerosis 2019 281 114-120
https://www.atherosclerosis-journal.com/article/S0021-9150(18)31552-1/abstract
米国退役軍人を対象としたコホートを活用し、2004年から2006年の時点で腎機能が正常または高値(eGFRが60mL/min/1.73m2以上)だった約350万人を対象に、その時点での便秘の重症度と以降のCKDの発症について検討した。
検討対象者の平均年齢は60歳で、93.2%が男性、糖尿病合併例は24.7%、eGFRの平均値は83.8mL/min/1.73m2だった。
重症度の定義:
便秘なし:下剤の使用なし
軽症便秘:1種類の下剤、
中等度/重症便秘:2種類以上の下剤
CKD(A)およびESRD(B)の累積発生率は便秘のある患者お呼びより重度の便秘の患者で高かった。
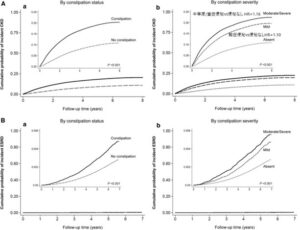
J Am Soc Nephrol. 2017 Apr;28(4):1248-1258.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5373459/
BQ2-3 慢性便秘症はQOLを低下させるか?
回答:慢性便秘症はQOLを低下させる。
2007年のNational Health and Wellness Survey(NHWS)のデータを使用して慢性便秘患者1430例を、人口統計学的および臨床的特性について傾向スコアを対照(1430例)と一致させた。健康関連の生活の質(SF-12V2)、仕事の生産性と活動障害、および過去6ヶ月間のリソース使用におけるグループ間の違いを調査した。
対応した対照と比較して、慢性便秘患者はより大きな経済的および人道的負担を報告した。
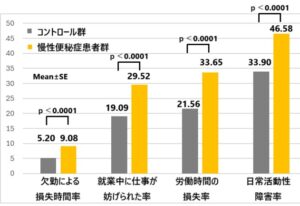
Dig Dis Sci. 2011 Sep;56(9):2688-95.
https://link.springer.com/article/10.1007/s10620-011-1639-5
慢性便秘症は増加しており、便秘症では生存率が低下することが示されており、様々な疾患に影響を与えることがわかってきたのであり、便秘症は治療を要する『疾患』であるといえる。
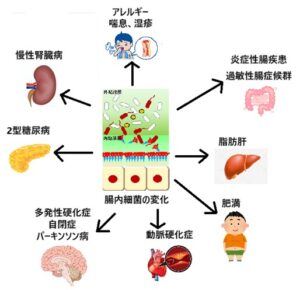
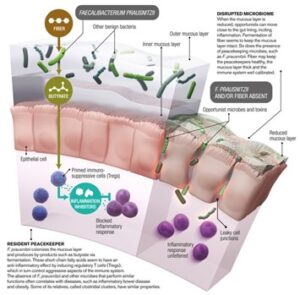
Nature 518 S9 2015
https://www.nature.com/articles/518S9a#:~:text
BQ 3-3 慢性便秘症を二次的に起こす基礎疾患はあるか?
回答:慢性便秘症の原意となり得る基礎疾患は複数存在する。
代謝疾患:糖尿病
内分泌疾患:甲状腺機能低下症、褐色細胞腫、副甲状腺機能亢進症
変性疾患:アミロイドーシス
膠原病:全身性強皮症、皮膚筋炎
神経疾患:パーキンソン病、脳血管疾患、多発性硬化症、ヒルシュスプルング病、脊髄障害
筋疾患:筋硬直性ジストロフィー
精神疾患:うつ病、統合失調症
狭窄性器質性疾患:消化管腫瘍、腫瘍による壁外性圧迫、消化管狭窄
非狭窄性器質性疾患:慢性偽性腸閉塞症、巨大結腸、裂肛、痔核、直腸脱、直腸瘤
BQ 3-3 慢性便秘症に加齢は関与するか?
回答:慢性便秘症に加齢は関与し、加齢とともに慢性便秘症の有病率は増加する。
その原因として、加齢による蠕動を担う腸管平滑筋収縮性および神経活動の低下、直腸感覚や便排出機能の低下、さらに生活環境の変化など多くの要因が考えられている。
特に糖尿病患者は便秘をきたすリスクが高い。
慢性便秘症×高齢者×糖尿病
大腸内視鏡検査を受け、アンケートに回答した4738例(糖尿病患者603例、非糖尿病患者4135例)を検討した。
便秘の調整オッズ比は1.57(1.33-1.85)、下痢の調整オッズ比は0.98(0.83—1.15)、軟便の調整オッズ比は1.06(0.90-1.25)、硬便の調整オッズ比は1.56(1.33-1.84)であり、糖尿病患者菜便秘および硬便との関連が認められた。
World J Gasterenterol 2018 22 3252-3260
https://www.wjgnet.com/1007-9327/full/v22/i11/3252.htm
1型または2型糖尿病の治療を受けている日本人患者419例(男性258例、女性161例:平均年齢63.6歳)において、便秘症状を認める症例は120例で28.6%に認められた。
J Gastroenteriol Hepatol 2018 33 863-868
https://onlinelibrary.wiley.com/doi/10.1111/jgh.14022
CQ 1-1:便秘はどのように定義されるか?また便秘症はどのように定義されるか?
回答:便秘は、「本来は移設すべき糞便が大腸内に滞ることによる兎糞状態・硬便、排便回数の減少や糞便を快適に排泄できないことによる過度な怒責、残便感、直腸肛門の閉塞感、排便困難感を認める状態」と定義される。
慢性便秘症は、「慢性的に続く便秘のために日常生活に支障をきたしたり、身体的にも様々な支障をきたしうる病態」と定義される。
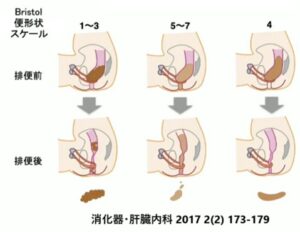
Bristol便形状スケール:便形状を評価するための世界的な基準で、スケールの1型と2型が硬便、3~5型が正常便、6型と7型が軟便である。

便形状の違いにより排便後の残便感が異なってくる。
Bristolスケールの3や5ではなく、4を目指すべきである。
BQ 3-3:慢性便秘症の診断基準は何か?
回答:慢性便秘症の診断基準を表1に示す。排便中核症状(便形状、排便回数)および排便周辺症状(怒責、残便感、直腸肛門の閉塞感・困難感、用手的介助)をかみし、「慢性便秘症ガイドライン2017」に準じて診断する。

排便のメカニズム
排便に際しては、1.腸内で移送される便に一定量の食物残渣があり、水分を充分に含んでいること、2.大腸の蠕動運動が正常であること、3.直腸に便塊が移送された際に便意を感じられることが重要である。
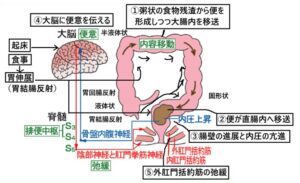
Kaigo-web 2.排便のメカニズム 排便の反射活動を改変
https://www.kaigo-web.info/sp/kouza/maeuke/no2/
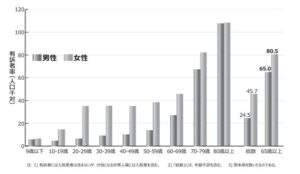
日本人の便秘の有病者率は2~5%と報告されている。
加齢とともに便秘は増加。若いうちは女性に多く見られるが、高齢者では男女差がない。
便秘は加齢に従い増加するが、医療機関を受診せずに市販薬で対処している場合が多く、実際には有訴者率はもっと高いと推測される。
平成28年 厚生労働省 国民生活基礎調査によると下図のような年齢・性別分布となっている。全体で男性の24.5/1000人、女性45.7/1000人、65歳以上で男性65.0/1000人、女性80.5/1000人である。
デンマークの健常高齢者16例(男性8例、平均81歳、平均BMI 25.0kg/m2)、健常若年者16例(男性8例、平均24歳、平均BMI 22.4kg/m2)に対して、朝ラベルマーカーを含む1600KJのリキッドおよび固形食(80gのパン、120gのオムレツ、200gの水)を10分で接種後、ラベルマーカーが小腸から検出されなくなるまで、30分間隔でガンマカメラにて確認した。翌日からは24時間毎にラベルマーカーが結腸から排出するまでガンマカメラで確認し、結腸通過時間を測定した。尚、水に111In-DTPAを加え99mTcはオムレツに加えラベルマーカーとした。若年者に比べ高齢者では大腸輸送能の低下が見られた。

日老医誌 2020;57:406―413
https://www.jstage.jst.go.jp/article/geriatrics/57/4/57_57.406/_pdf/-char/ja
外来通院中の糖尿病患者28例(1型1例、2型27例)および健康成人28例(FBS 110mg/dL未満、消化器系疾患・症状なし)に放射線不通過性マーカーを用いて結腸通過時間を測定した。右結腸においては両群間で有意差はなかったが、左結腸、直腸S状部においては有意に糖尿病患者において通過時間が延長されていた。
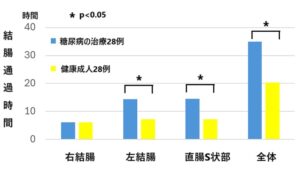
Yonsei Med J. 2003 Apr;44(2):265-272.
https://doi.org/10.3349/ymj.2003.44.2.265
血糖コントロールが良好な糖尿病患者(HbA1c 7.4±0.9%)で、自律神経障害の症状が見られず便意は正常で、過去に肛門直腸疾患の罹患歴や手術歴がなく、最近3週間以内にインスリンや経口糖尿病薬以外の薬剤を服用していない20例(1型5例、2型15例)、および対照として年齢・性別をマッチさせた健康人18例で、12時間の夜間絶食の後、直腸内にゴム風船を配置して空気を迅速に出し入れした。空気量を10mLずつ増やし、①膨張知覚閾値、②排便知覚閾値、③歳代耐容量を測定したところ、膨張知覚閾値と排便知覚閾値は糖尿病患者において有意に高値であった。
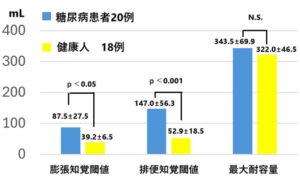
Daibete Metab 1991 17 520-4
便秘診療のパラダイムシフトを見てみると、1952年に浸透圧性下剤であるマグネシウム製剤が発売された。1953年に膨張性下剤、1961年に刺激性下剤が発売され、その後新薬の発売はなかった。
2012年に上皮機能変容薬が発売され、2017年に慢性便秘料診療ガイドラインが発売され、2018年に胆汁酸トランスポーター阻害薬、浸透圧性下剤であるPEG-4000が発売された。2023年に便通異常症診療ガイドラインが発売された。
「便通異常診療ガイドライン2023-慢性便秘症」のフローチャート②を見てみると下図のようになっている。
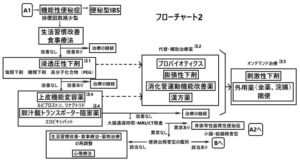
注1:マグネシウム製剤は、高齢者や腎機能低下者には注意。血清マグネシウム血をモニタリングする。
保医発により、保険診療上、糖類下剤のラクツロース製剤とPEG(polyethylene glycol)は従来薬を投与した後、効果不十分の場合に投与可能である。
注2:高齢者など患者の病態に応じて投与する。ほかの治療薬との併用も可である。
注3:オンデマンド療法が頻回になる場合は治療薬の変更を考慮する。
注4:ほかの治療薬との併用も可である。
感想糞便中の一次胆汁酸であるケノデオキシコール酸とコール酸の合計量をコントロール群、便秘群、下痢群で比較してみると便秘群で有意に低く、下痢群では有意に高かった。
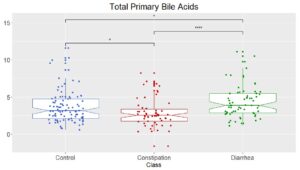
Metabolites. 2021 Sep 9;11(9):612
https://www.mdpi.com/2218-1989/11/9/612
胆汁酸の体内動態と生理作用
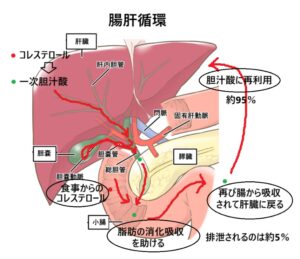
細胞2018 48 2-4 細胞 2018 48 5-9
Am J Physhiol Gastrointest Live Physiol 2002 282 G443-9
胆汁酸の主な生理作用
・脂質の消化・吸収の促進
・コレステロールの調整
・脂溶性ビタミンの吸収
・界面活性作用
・大腸運動促進
・対象水分分泌促進
Arch Intern Med 1999 159 2647-2658
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/1105662#google_vignette
エロビキシバット(グーフィス)の作用機序
エロビキシバットにより再吸収が阻害された胆汁酸の大腸への作用
回腸末端部のBAT阻害→胆汁酸再吸収の抑制→大腸に流入する胆汁酸の増加→大腸での蠕動運動促進、水分分泌亢進
1日①回10mgを食前服用、症状により適宜増減、最高用量1日15mg
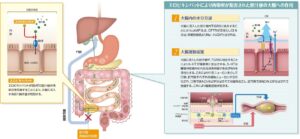
https://med.mochida.co.jp/medicaldomain/gastroenterology/goofice/info/mechanism.html
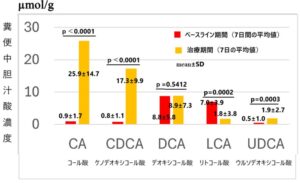
慢性便秘症患者に対してグーフィスを投与した結果、糞便中総胆汁酸量はベースラインと比較して有意に増加した。

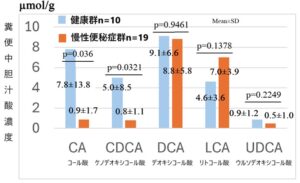
ベースライン期間における、健康群と慢性便秘症群の糞便中胆汁酸の比較を見てみると、慢性便秘症群のCA、CDCA糞便中濃度は健康群に比べ有意に低かった。
慢性便秘症患者にグーフィスを投与した結果、ベースラインと比較して、糞便中の一次胆汁酸である、CAPDのメリット、CDCA濃度が有意に増加した。
グーフィスト投与後、慢性便秘症患者の自発排便回数(SBMs)、完全自発排便回数(CSBMs)、BSFSスコアは、ベースライン期間に比較して有意に増加した。
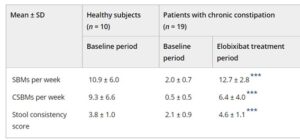
J Gastroenterol Hepatol 37 883-890 2022
https://onlinelibrary.wiley.com/doi/10.1111/jgh.15800
参:胆汁酸:
・脂肪の消化吸収を助ける胆汁の主成分である
・肝臓で高俺ステロールから合成され胆嚢で貯蔵、胆管から十二指腸へ分泌される
・脂質の吸収に関与する親水基と疎水基を併せ持つ両親媒性のステロイド骨格を持つ物質である
・ミセル形成能を有し、胆汁中でのコレステロールの溶存やt小腸内での脂質の消化、吸収に重要である
胆汁酸の種類:
一次胆汁酸
肝細胞で合成されるコール酸(CA)とケノデオキシコール酸(CDCA)がある
生体内では主にグリシンやタウリンと結びついた形の抱合型胆汁酸として存在
二次胆汁酸
一次胆汁酸が腸内細菌などにより(脱水酸化などの)構造変換を受けたもの
デオキシコール酸(DCA)、リトコール酸(LA)、ウルソデオキシコール酸(UDCA)などがある
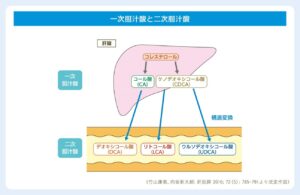
胆汁酸の腸肝循環
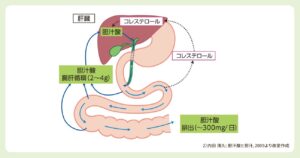
分泌された約95%が腸管上皮から吸収される
吸収された胆汁酸は門脈を経て肝臓に戻り、再び胆汁中に分泌される
この腸肝循環は1日に8から10回行われている
胆汁酸送料は成人では2~4g
大部分は腸肝循環内に存在する
胆汁酸の一部は糞便中に300mg程度排泄され、定常状態では胆汁酸生成量にほぼ相当する。
https://med.mochida.co.jp/medicaldomain/gastroenterology/goofice/pick/sittetokusuru1.html
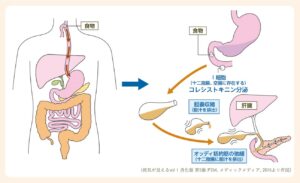
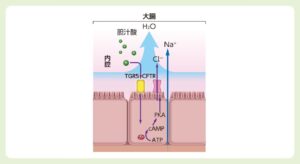
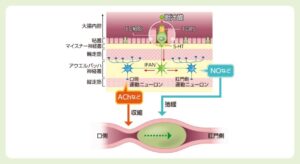
腸管内に流入した胆汁酸は、腸内細菌の7α-dehydrogenaseにより、デオキシコール酸やリトコール酸、7-ケト-リとコール酸を経てウルソデオキシコール酸などに変換される。大腸には、胆汁酸受容体であるTGR5の存在が確認されている。この受容体などを介して、胆汁酸は大腸で、①水分の分泌を行う、②結腸の伝播性蠕動を惹起させる、という主に二つの作用を起こす。
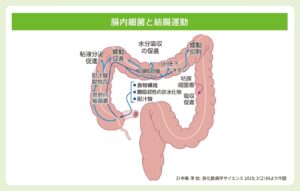
大腸に流入した胆汁酸は、TGR5に結合する。それによりcAMPが生成され、CFTRが活性化しCl-を分泌、傍細胞経路よりNa+、H2Oが分泌される。その結果、大腸内へ水分分泌が促される。
大腸に流入した胆汁酸がTGR5に結合することにより、5-HTが腸壁側に放出される。5-HTは腸管神経叢内の内在性感覚神経であるIPANを活性化する。これにより介在ニューロンを介して、口側、肛門側それぞれの運動ニューロンが活性化され、口側ではAch等が分泌され収縮を起こし、肛門即ではNO等が分泌されて弛緩する。その結果、大腸蠕動運動が起きる。
https://med.mochida.co.jp/member/medicaldomain/gastroenterology/goofice/pick/sittetokusuru4.html
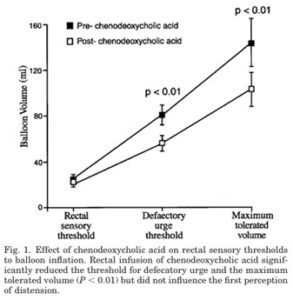
健康成人10例を対象に空気注入によるバルーンの伸展(体積)刺激による直腸知覚閾値に対するケノデオキシコール酸(CDCA)の直腸内注入が与える影響を検討した。CDCAを1mmol/150mLを直腸内に注入すると、直腸知覚閾値には変化は見られなかったが、便意切迫を感じる閾値に達したバルーンの容量および、最大許容限界閾値に達したバルーンの容量は有意に減少した。
Am J Physhiol Gastrointest Live Physiol 2002 282 G443-9
https://journals.physiology.org/doi/pdf/10.1152/ajpgi.00194.2001
グーフィスの胆汁酸を介した3つの作用(Triple action)
グーフィスはIBATを阻害して、大腸への胆汁酸の流入を増加させ、増加した胆汁酸の作用によって大腸への水分分泌促進、大腸運動促進、便意の促進といった排便促進作用がもたらされる。

https://www.aisakura.com/152633.html
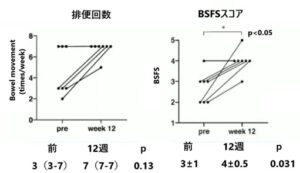
久留米大学病院内分泌代謝内科通院中の慢性便秘症を有する20歳以上の2型糖尿病患者で少なくとも3ヶ月以上糖尿病薬の変更がない患者に対してエロビキシバット10mgを1日1回経口投与した(HbA1c<10%)。
エロビキシバットの投与により排便回数が増加し、便形状は有意に改善した。
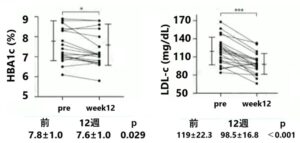
エロビキシバット投与によりHbA1cが0.2%有意に低下し、LDL-cが21mg/dL有意に低下した。
エロビキシバット内服しスタチンも内服している患者ではLDL-cは115.1から94.4mg/dLに、スタチン内服していない患者でもLDL-cは126.3から103.9mg/dlと有意に低下し、スタチンとは独立した効果であった。
アラキドン酸は251.4±67.1→235.3±61.6μg/dlと有意に低下したが、EPAやDHAは有意な変化はなかった。
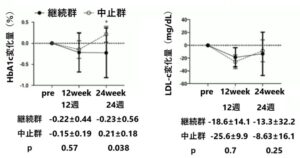
12週でエロビキシバットを中止した群ではHbA1cの正の変化量が有意に大きかった。LDL-cの変化量には有意な差は認めなかった。
以上をまとめると、エロビキシバットの投与により
- 2型糖尿病患者の便通を改善させた。
- 2型糖尿病患者のHbA1cを12週で約2%低下させた。(中止群では継続群と比較しHbA1cが上昇した)
- 2型糖尿病患者のLDL-cを21mg/dL低下させ、その作用はスタチン服用とは独立していた。
- 2型糖尿病患者のアラキドン酸を低下させた。
Clinical Therapeutics 2022 44 1418-1426
https://www.sciencedirect.com/science/article/abs/pii/S0149291822002910
糖尿病治療の目標において、便通の良好なコントロール状態も追加する必要があると考える。
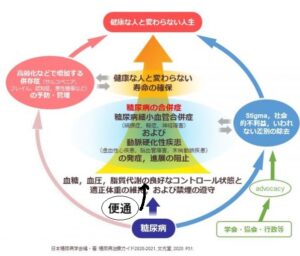
Take Home Messages
- 糖尿病診療の現状と課題
・CKM症候群と高齢者糖尿病患者の増加
- 高齢者糖尿病とフレイル・サルコペニア
・食事運動療法による早期治療介入
- 慢性便秘症と糖尿病
・慢性便秘症は治療を要する糖尿病の併存層である
- グーフィスへの期待
・2型糖尿病患者に対する有効性・安全性
・胆汁酸代謝、腸内細菌叢の変容による多面的作用の可能性