その他
2023.10.29
インフルエンザとCOVIDの流行は続く 菅谷憲夫先生
2023年9月25日
演題「インフルエンザとCOVIDの流行は続く」
演者:慶應義塾大学医学部客員教授 元けいゆう病院感染制御センター長 菅谷憲夫先生
場所: 横浜市医師会 会議場からWeb配信
内容及び補足「
現在流行しているインフルエンザの種類は以下のようにA型には2つのsubtype(交差無し:違うsubtypeのA型に感染の可能性あり)、B型には2つのlineage(交差あり)がある。
A(H3N2) :A型香港型 1968年に出現した香港インフルエンザ
A(H1N1)pdm09:2009年に出現した豚インフルエンザ
B型:ビクトリア系統(オーストラリアのビクトリアで最初に発現)、山形系統(日本の山形で最初に発現)
日本におけるインフルエンザは新型コロナが発症した後2021年2022年と流行はなかった。
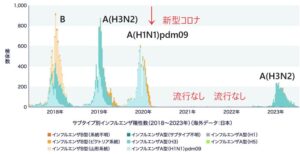
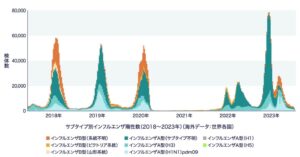
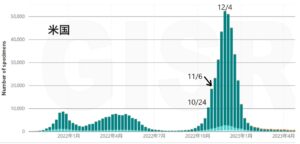
米国においてのインフルエンザの流行は下の図のようになっている。

世界各国の流行図は上・下図のようになり、世界的にみてみるとインフルエンザの流行がなかったのは2021年の1年だけである。
2022年にはA(H3N2)の小規模な流行が2022年の7月まであり、2023年は2022年の10月からA(H3N2)がはやり始め12月初めにはピークになっており、例年よりも2か月早い流行で、最近10年間で最大のインフルエンザの流行となっている。
スコットランドもちょうど同じパターンでA香港型の小流行の能登大流行となっている。
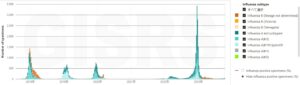
ドイツも同じである。

今季の日本のインフルエンザは欧米に遅れて大規模流行か?
細かく見てみると日本では、A(H3N2)は2020年から3年流行なく2023年小流行している。
A(H1N1)pdm09は2021年から3年間流行なし
B型は2021年~3年間流行なし
そのため低年齢小児にはインフルエンザの免疫がないし、成人も免疫が低下していると考えられる。
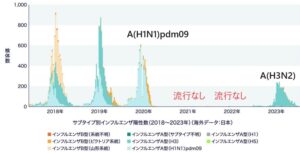
参:全世界の流行
https://www.yobousesshu.jp/topics/06/
米国においては2022年の9月末から流行が始まり、10000万人のあたりが、10月24日で20000人のあたりが11月6日で、12月4日がピークになる。
そのままであれば大騒ぎになるところが、その後スート減少し、2023年1月には流行が終息した。日本もこの経過をたどりそうで心配である。
2022年の3月に出されたWHOの最新のガイドラインは重症インフルエンザ治療のガイドラインで、健康で軽症インフルエンザは高インフルエンザ薬知慮の対象とはせず、アセトアミノフェンの投与のみという考え方である。つまり、入院・重症化防止、死亡防止を治療目的としている。
治療の対象は
- インフルエンザと診断された重症患者
- (重症化はしていなくても)基礎疾患を有する患者
- (重症化はしていなくても)65歳以上の高齢者、6歳未満の低年齢の小児、妊婦と分娩に周囲内の褥婦、高度肥満者
- 医療関係者
であり、ハイリスク患者は重症化していなくても早期に治療する。
治療薬
勧奨されている治療薬はオセルタミビルのみであり、早期投与が推奨されている。
オセルタミビル治療では、8編の観察研究(n=4725)でオセルタミビル治療患者では、インフルエンザ患者の死亡を62%減少させており、2編の観察研究(n=14445)で入院を35%減少されており、12編のRCT(n=7765)で入院防止効果がRR 1.07であった(ICU入院や腎交換機治療の防止効果はほとんどなかった)などのエビデンスがある。
吸入ザナミビル、吸入ラニナミビル、静注ペラミビルは「使用しない」ことが勧奨されている。これらはエビデンスがないためである。
Guidelines for the clinical management of severe illness from influenza virus infections
https://iris.who.int/bitstream/handle/10665/352453/9789240040816-eng.pdf?sequence=1
日本では「抗インフルエンザ薬を使用しても、発熱などの症状が短縮するだけで重症化や死亡を防止しない」という情報が時にマスコミに流れるが、それは誤りである。
現在日本では、症状の軽減を目的に、迅速診断陽性患者全員を治療し、WHOは、重症化と死亡防止を目的として治療している。
インフルエンザA外来患者の入院防止に使用されるオセルタミビルの評価としてRCT論文を集めたメタ解析がJAMAに掲載された。
6295例のうち3443例(54.7%)にオセルタミビルが投与された。
平均年齢45.3歳、入院率は0.6%の集団であったためか、オセルタミビルはプラセボと比較して入院のリスク低下とは関係しなかった。
この論文の考察において、入院率2%ほどの高い集団においてRCTで結果を出すためには15000人以上の参加者が必要であると推計されるため、問題があるとしている。
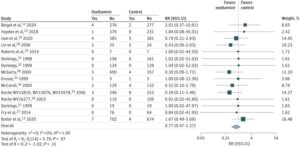
JAMA Intern Med. 2023 Jun 12:e230699
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/2805976
インフルエンザ治療の日本の基本的な考え方は、「健康成人・小児を中心にすべてのインフルエンザ患者を抗インフルエンザ薬で早期に軽症の段階で治療し、それが結果として、ハイリスク患者も含めた重症化と死亡の防止につながる」としている。
実際、2009年のA(H1N1)pdm09のパンデミックにおいて、世界で最も少ない死亡者数と妊婦の死亡ゼロを実現している。世界でも驚嘆され、WHOも認めている。
オーストラリアとニュージーランドでは、2009年6月から3か月間で64例の妊婦がICUに入院し44例(69%)が人工呼吸器で治療となり7例(11%)が死亡した。発症からオセルタミビル治療までの中央期間は6日だった。
日本は一年間で呼吸器を使ったのは一例のみで、死亡例はなく、ほとんどの症例は48時間以内にオセルタミビルが使われている。
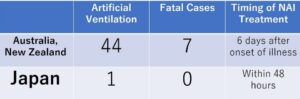
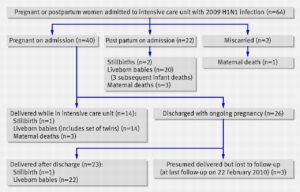
BMJ 2010;340:c1235
https://www.bmj.com/content/340/bmj.c1279
オセルタミビル1日2回5日間投与(154例)とプラセボを対象(162例)とした第3相二重盲検並行軍艦比較試験の結果、平熱までの回復時間(36.9℃以下になるまでの期間)はそれぞれ33.1時間、60.5時間であり、45%短縮した。
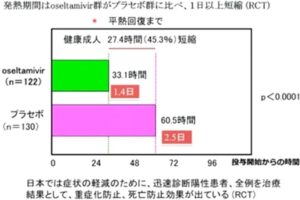
感染症学会誌 2000 74 1044-1061
https://www.jstage.jst.go.jp/article/kansenshogakuzasshi1970/74/12/74_12_1044/_pdf/-char/ja
米国CDC2022年末のリリースで外来患者の治療として以下のように発表された。
インフルエンザ合併症のない外来患者には3種類のノイラミニダーゼ阻害薬(オセルタミビル、ザナミビル、ペラミビル)あるいはバロキサビルによる治療を勧奨
外来患者であっても、肺炎・気管支炎など、インフルエンザ合併症がある場合及びハイリスク患者の基礎疾患悪化が認められる場合は、オセルタミビルによる治療を勧奨
となっている。
尚、アメリカでは治験でうまくいかなかったのでイナビルは使用許可されていない。
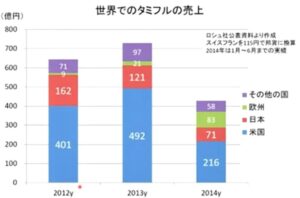
日本が世界のタミフルの75%使っている手使い過ぎだと批判されているが、世界でのタミフルの売り上げを見てみると2012年時点でもアメリカでは日本の2倍以上、2013年には4倍以上使用されている。
小児科外来においてオセルタミビル投与群(平均8.9歳)とザナミビル投与群(平均10.0歳)に対して投与した。インフルエンザA(H3N2)の発熱期間がそれぞれ2.40日 2.39日、治療からの解熱期間がそれぞれ1.35日 1.40日、インフルエンザA(H1N1)の発熱期間がそれぞれ、2.60日、2.46日、治療からの解熱期間がそれぞれ1.79日1.54日であり、インフルエンザの発熱期間がそれぞれB2.95日2.84日、治療からの解熱期間がそれぞれ1.86日1.67日であった。オセルタミビルがザナミビルにくらべ、インフルエンザA(H3N2)やBよりもA(H1N1)にたいして有効であったという結果が、インフルエンザBに対して効果が低いと思われるようになったと思われる。
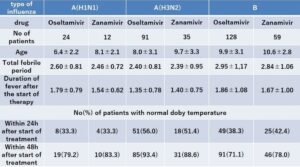
Clinical Infectious Diseases, Volume 47, Issue 3, 1 August 2008, Pages 339–345
https://academic.oup.com/cid/article/47/3/339/314617
バロキサビルがインフルエンザBに対して効きが悪いと言われているが、以下の研究は異なる結果である。
12歳以上の健常者のインフルエンザ外来患者においてバロキサビル(730例)とオセルタミビル(725例)、プラセボ(729例)の対象試験を実施した。
インフルA(H3N2) 557例(48%)、インフルエンザB 484例(42%)、インフルエンザA(H1N1)80例(7%)であった。
インフルエンザB治療群において、臨床症状の改善時間は、オセルタミビル群よりもバロキサビル群で27.1時間有意に短縮した。
Lancet Infect Dis 20 1204-1214 2020
https://www.sciencedirect.com/science/article/abs/pii/S1473309920300049
しかし、1個の論文の結果ではCDCはインフルエンザBの治療においてバロキサビルによる治療は推奨されていない。
米国CDCによる抗インフルエンザ薬の選択
- 外来患者の治療は、ノイラミニダーゼ阻害薬とバロキサビル
- 入院患者の治療は、オセルタミビル
- 免疫不全患者の治療は、オセルタミビル
免疫抑制状態では、インフルエンザウイルスの複製が長期化し、治療中に耐性出現のリスクが懸念されるため、バロキサビルは使用しない。
- 妊婦の治療は、オセルタミビル
- ノイラミニダーゼ阻害薬とバロキサビルの併用の有用性はない
作用機序の異なるノイラミニダーゼ阻害薬とバロキサビルの併用は相乗効果が期待されたが、RCTでノイラミニダーゼ阻害薬単独治療と臨床改善時間に有意差はなかった。
Lancet Infect Dis. 2022 May;22(5):718-730.
https://www.thelancet.com/journals/laninf/article/PIIS1473-3099(21)00469-2/fulltext
また、抗がん剤の治療を受けていた2名の患者でバロキサビルとオセルタミビルに対する二重耐性:PA/138XとH275Yが出現した。
日本感染症学会のバロキサビル使用の提言
- 外来患者 耐性変異(PA/138X)が高率(成人で約10%)に発生するが、外来治療に居ついては、成人ではバロキサビルをオセルタミビルと同等の推奨度に位置付けた
- 入院患者と免疫不全患者 エビデンスはないが、入院患者、免疫不全患者にバロキサビルの治療を可能とした
- 重症患者及び免疫不全患者におけるバロキサビルの投与 現時点で推奨/非推奨を論じることができるエビデンスがないので、バロキサビルのを選択することは可能であるが、重度の免疫抑制状態ではウイルス排出器官の1,000円に留意することが必要
12歳未満の小児は、耐性変異が高率(25~60%)に発生し、周囲に感染し、症状が延長するので、従来通り、慎重な投与適応判断が必要とした。
日本感染症学会 キャップ依存性エンドヌクレアーゼ阻害薬 バロキサビル マルボキシル(ゾフルーザⓇ)の使用についての新たな提言
https://www.kansensho.or.jp/modules/guidelines/index.php?content_id=52
インフルエンザワクチン
- 感染予防効果がある
- 発病予防効果がある
- 重症化(入院)防止効果もある
- 集団免疫効果もある
1992年のインフルエンザ感染が起こる前に日本鋼管病院の喘息外来の患者で85例の患者にインフルエンザワクチンを打ち、52例のインフルエンザワクチンを打たなかった患者とで、1993年のインフルエンザ感染シーズンが終わった際にhemagglutination inhibition test and virus isolationを行ってインフルエンザ感染歴を比較した。
インフルエンザAは、ワクチンを打った症例では、17例20.0%、打たなかった症例では32例61.5%、インフルエンザBは打った症例では23例27.1%、打たなかった症例では25例48.1%の感染であり、ワクチンの有効率はAで67.5%、Bで43.7%認められた。
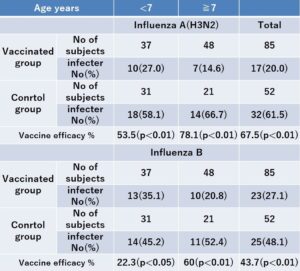
JAMA. 1994 Oct 12;272(14):1122-6.
https://jamanetwork.com/journals/jama/article-abstract/380464
ワクチン効果を検証する計算:Test-negative Case-control design(TND)
発熱で患者が200例来た際に、インフル陽性者が100例、インフル陰性者が100例いて、その際陽性者のうち40例がワクチン接種者で陰性例の100例がワクチン接種者だったとするとインフル陽性者の中の20%がワクチン接種しており、インフル陰性者の50%がワクチン接種していることになる。

計算すると25%に減少していることになり、75%ワクチン効果ということになる。

慶応義塾大学の関連病院の小児科インフルエンザ研究グループの研究データで2015・2016シーズンN=4409で全年齢でみるとインフルエンザAでは57%、インフルエンザBでは34% の効果がある。
6-11か月では有効性はみられなかったが、1~2歳ではA型で73%、B型でも42%の有効性が見られた。3~5歳でもA型で70%が見られ、小学校で有効性が下がり、中学生では有効性はみられなかった。
1歳から5歳という年齢は、インフルエンザ脳症や脳炎が見られる年齢であり、入院症例も多い年齢であるが、ワクチンが最も聞く年齢であるといわれる。
中学生でワクチン効果が出ていないが、これは、毎年インフルエンザの流行に接しているので自然抗体ができているので、ワクチン効果が一回の接種では有効性が出ていないと考える。コロナ対策でインフルの流行がないので、今年はワクチン接種が必要であると考える。
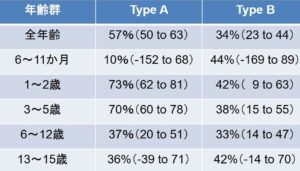
Vaccine 2018 36(8)1063-71
https://www.sciencedirect.com/science/article/abs/pii/S0264410X18300586?via%3Dihub
インフルエンザワクチンの効果
インフルエンザワクチンの発病防止効果は50%
A香港型、A(H3N2)の発病防止効果は低く30%
高齢者には、A香港型の発病防止効果はほとんどない
A(H1N1)pdm09の効果は高い >60%
日本では、B型の効果が少し低め 50%
小児、成人、高齢者ともに30~50%の入院防止効果がある。
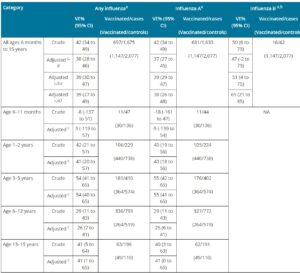
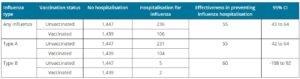
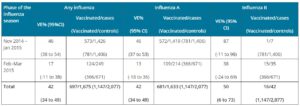
Eurosurveillance Volume 21, Issue 42, 20/Oct/2016
https://www.eurosurveillance.org/content/10.2807/1560-7917.ES.2016.21.42.30377
A(H3N2)に対してワクチン効果が低下している理由として、以下のことが考えられている。
A香港型ウイルスは、鶏卵では増殖がとても悪い
流行ウイルスと抗原性の一致したワクチン株ウイルスも孵化鶏卵で培養すると、鶏卵内で増殖性の高いウイルスが選択されて、結果的に抗原性に変化をきたす
ワクチン製造時に鶏卵内で抗原変異が起きる
ワクチンの発病防止効果が50%の有効性は臨床的にはわかりにくい。
ワクチンなしで1000人のうち100人がインフルエンザにかかっている場合、ワクチン接種したことにより50人の人がインフルエンザにかかることになる。
感染していない人は、900人感染していない場合950人になる計算となるが、実際にはこの差は実感しづらい。
もし80%の効果があるワクチンであればワクチンなしで100人の感染が20人に減少するのでワクチンを打っている人は1000人のうち20人の発症となり50人に1人の感染となる(50%のときには、ワクチンを打っている人の20人に1人の発症)。
集団免疫効果
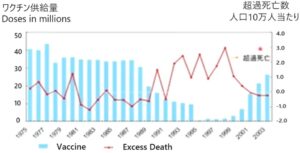
1950年~1999年の日本でのインフルエンザワクチンは学童接種で、このころは高齢者の接種は禁忌であり、学童の集団接種を行っている際に超過死亡が減少してきた。この超過死亡の80~90%は高齢者であるので、1988年からワクチンの供給量が減ってきて超過死亡が増加し、学童接種が無くなって超過死亡の増加が大きくなっている。米国では1960年代半ばから高齢者にインフルエンザを接種していたが超過死亡の減少はない。
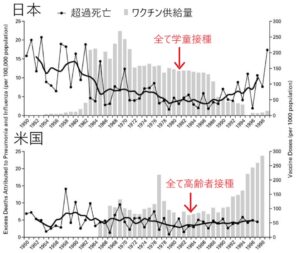
このグラフの解釈は難しいが、高齢者にインフルエンザワクチン接種をするよりも学童接種を行っていたほうが高齢者の超過死亡を抑えられる可能性を示している。
N Engl J Med 2001; 344:889-896
https://www.nejm.org/doi/full/10.1056/NEJM200103223441204
1989年に学童集団接種が減少したことにより超過死亡が増え、1990年代に800名の乳幼児インフルエンザ超過死亡を認め、集団学童接種の再開に伴い超過死亡が減少した。
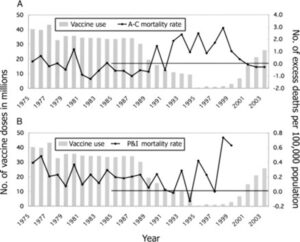
Clin Infect Dis. 2005 Oct 1;41(7):939-47.
https://academic.oup.com/cid/article/41/7/939/309053?login=false
1987年3月1日の朝日新聞に掲載されているように日本では、ワクチン専門家もインフルエンザ集団接種は効果がないと思っていた。

しかしこれは間違った考えであった。そのことを示すデータをこれから説明する。
1987年から2012年の日本の1~4歳児10万人当たりの毎月の総死亡数の推移を下図に示す。
この図を見てみると1990年以降は1月にピークがありインフルエンザによる死亡と考えられる。2000年以降には1月のピークが無くなっている。
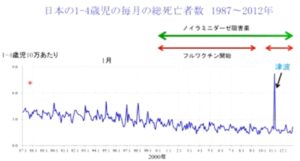
この学童集団接種を中止したことにより、1990年代に800名の乳幼児のインフルエンザ超過死亡を認めており、そのほとんどがインフルエンザ脳炎・脳症によると考えられる。
Clin Infect Dis. 2005 Oct 1;41(7):939-47.
https://academic.oup.com/cid/article/41/7/939/309053?login=false
日本におけるインフルエンザ死亡数を下図に示す。
1999年は37500例インフルエンザ流行で死亡している。
未熟児医療は1990年代と今ではかなり差があるが、それ以外の医療ではそれほど大きな差はないと考えられ、このインフルエンザ死亡ん増加は、学童集団接種の中止によるものと考えられる。

経鼻噴霧インフルエンザワクチンであるFluMistが来年秋から日本で使用できるようになる。
米国では2年連続で有効性を示されなかったので、現在米国ではあまり使われていないが、日本でどのくらい有効性が示されるかが興味がある。
診断について、WHOは最新のガイドラインではRT-PCR検査のみを有効としており、迅速診断キットの有用性を認めていない。
迅速診断キットの有用性
けいゆう病院でインフルエンザが疑われた成人患者の鼻咽頭ぬぐい液、410検体を用い、迅速診断キット(ImunoAce Flu)の感度、特異度をRT-PCRを基準として算出したところ、全症例で感度97.1%、特異度89.2%であり、65歳以上の173例においても、それぞれ96.6%、93.0%と非常に良い結果が出た。
![]()
PLoS ONE 15(5): e0231217.
https://doi.org/10.1371/journal.pone.0231217
米国やカナダでは、迅速診断キットの感度は、A型42.6%、B型33.2%と報告され、この数値が世界のスタンダードとなっている。
Ann Intern Med. 2017 Sep 19;167(6):394-409
https://www.acpjournals.org/doi/10.7326/M17-0848
日本と欧米で使用していたキットはほとんど同じものであり、その差が出たのは、発症から検体採取までの時間の差だと考えられる。欧米では、およそ発症後4日以降であり、日本では発症後48時間以内であると考えられる。
COVID-19の免疫逃避機構(Immune Escape)はインフルエンザの膠原変異と同じ機序である。
インフルエンザは、毎年、連続して変異(抗原連続変異)を起こし数年で抗体が無効となる(HAスパイクのアミノ酸のpoint mutation)。
SARS-CoV-2は、インフルエンザの2倍の速度で抗原性が変異、1年から2年で変異を起こし、抗体が無異なる。
2021年11月29日から2022年1月9日の間にイングランド在住で検査でCOVID-19症例と確認された症例でオミクロン株とデルタ株の違いを解析をした。
下図のように感染の主流派デルタ株からオミクロン株へと推移していった。
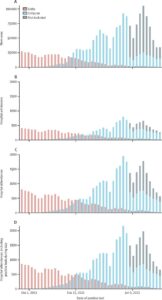
デルタ株と比較したオミクロン株の通院のHRは0.56であり、入院と死亡のHRはそれぞれ0.41、0.31であった。
年齢ごとにみてみると、10歳未満では1.10とオミクロン株のほうが重かったが、その後低下し、60-69歳で0.25、80歳以上で0.47と増加した。
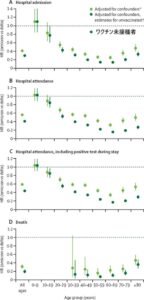
過去の感染は、どちらの変異株においても、ワクチン接種HR 0.47、ワクチン未接種HR 0.18 とある程度保護効果が認められた。ワクチン接種者においてはかの子感染は入院予防効果はなかった(HR 0.96)が、ワクチン未接種症例においては過去の感染は中等度の予防効果(HR 0.55)があった。
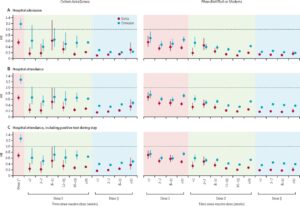
デルタ感染と比較して、オミクロン感染では、死亡リスクが80%減少するので、社会的、経済的に破滅的な、公衆衛生上の介入がなくても、新型コロナウイルス感染症とともに生きる(with Corona)という目標の達成が容易になった。
将来の変異ウイルスの重症度が、オミクロンと同様に低下するという保証はない。
両方の変異型について、ワクチン接種例とワクチン接種を受けていない症例の両方で、過去の感染により死亡に対する防御効果がある(ワクチン接種HR 0.47、ワクチン未接種HR 0.18)
Lancet. 2022 Apr 2;399(10332):1303-1312.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)00462-7/fulltext
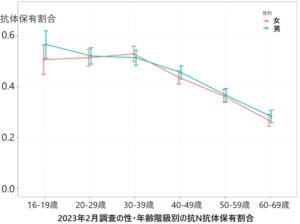
一方、日本においては2023年2月の抗体検査で以下のことが判明した。
抗S抗体(ワクチン+感染)は97%と高い。
自然感染による交代保有率 抗ヌクレオカプシド(N)抗体を測定すると42%
高齢者のN抗体保有率は30%以下と低い
https://www.niid.go.jp/niid/ja/2019-ncov/2484-idsc/12061-covid19-84.html
参:
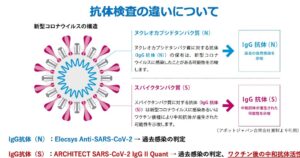
中和抗体は、新型コロナウイルスの感染から身を守る力があるかどうかがわかる抗体で、新型コロナウイルスの感染やワクチン接種で上昇する。
抗S抗体とは、ウイルスの外側にある突起に対する抗体で、新型コロナウイルスの感染やワクチン接種により上昇する。抗S抗体は中和抗体としての活性を有すると考えられる。
抗N抗体とは、新型コロナウイルスに感染すると上昇する抗体で、ワクチン接種では上昇しない。新型コロナウイルスに感染した可能性を示すものである。
https://www.mkb-clinic.jp/free-practice/coronavirus-spike-antibody-test.html
2023年4月~5月の時点での英国における抗N抗体陽性率は86.2%もあり、日本に比べて圧倒的に高い(2023年2月で42%)。抗S抗体(ワクチン+感染)は99.9%であった。
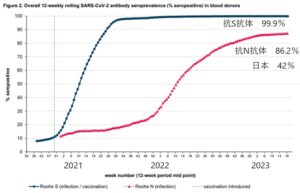
60~69歳の高齢者において英国では82.6%も感染による交代を保持しており(同年代の日本では29%)、日本の若い人よりも効率である。
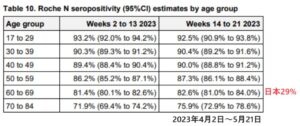
COVID-19vaccine surveillance report Week 23 8 June 2023
コロナ、インフルエンザ同時感染
2020年2月6日から2021年12月8日mでの間に英国の病院に入院したSARS-CoV-2感染者212466例を対象に、インフルエンザウイルス、RSウイルス、アデノウイルスの同時感染の臨床転帰を検討した。
合計で583例同時感染例があり、インフルエンザウイルス227例、RSウイルス220例、アデノウイルス136例であった。
インフルエンザウイルスとの同時感染では、COVID-19単独よりも呼吸器装着を受ける率が4.14倍と上昇し、死亡率はCOVID-19単独よりも2.35倍上昇した。
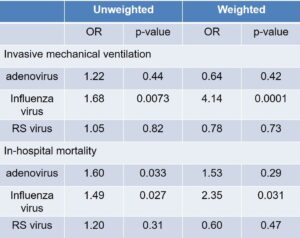
Lancet. 2022 Apr 16;399(10334):1463-1464
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)00383-X/fulltext
この時の株は武漢株やデルタ株のものであるのでこれほどの死亡率の上昇はないと考える。
米国の在郷軍人病院に、2020年2月1日~2020年6月17日までのCOVID-19(武漢株)で入院となった3641例(平均年齢69歳)と2017年から2019年の間に季節性インフルエンザで入院となった12676例(平均年齢70歳)の比較を見てみると、30日以内の死亡率はインフルエンザで5.3%、COVID-19 で18.6%と4.97倍になっている。呼吸器装着も4倍ある。
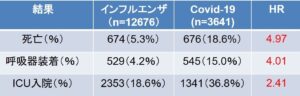

BMJ. 2020 Dec 15:371:m4677.
https://www.bmj.com/content/bmj/371/bmj.m4677.full.pdf
2022年10月1日から2023年1月31日までの間に米国退役軍人省の電子健康データ―ベースを使用して、SARS-CoV-2またはインフルエンザの検査が陽性で、診断を受ける2日前から10日後までに、少なくとも一回の入院記録を持つすべての症例を対象とした。
オミクロン感染は8996例で538例死亡(5.97%)、インフルエンザ感染は2403例入院で76例死亡(3.75%)と死亡リスクは1.6倍高い。
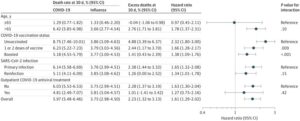
JAMA 2023 329(19)1697-1699
https://jamanetwork.com/journals/jama/fullarticle/2803749
日本における新型コロナウイルス感染症の治療目標
日本では高齢者の抗N抗体の保有率は低く、入院例、死亡例の増加に直面することなく、多くの日本国民は感染から回復して、集団免疫を獲得することが目標であり、そのためには経口抗ウイルス薬の普及が必要である。
現在ニルマトレルビル(パキロビッド)、モルブピラビル(ラゲブリオ)、エンシトレルビル(ゾコーバ)がり、なぜ、広く使われていないのかが疑問である。
現在、死亡者の多くは医療機関や介護施設で院内感染した高齢者であり、重症化予防効果のある薬剤の普及が医療と介護の場でも重要である。患者が発生したら迅速に予防薬が供給される体制が必要。